Cluster-Kopfschmerz
| Klassifikation nach ICD-10 | |
|---|---|
| G44.0 | Cluster-Kopfschmerz |
| IHS/ICHD-III Code | 3.1[1] |
| ICD-10 online (WHO-Version 2019) | |
Der Cluster-Kopfschmerz (von englisch cluster ‚Gruppe‘, ‚Häufung‘) ist eine primäre Kopfschmerzerkrankung. Er äußert sich unter anderem durch einen streng einseitig und in Attacken auftretenden, extrem heftigen Schmerz im Bereich von Schläfe und Auge.[2] Die Bezeichnung Cluster bezieht sich auf die häufig vorliegende Eigenart dieser Kopfschmerzform, periodisch stark gehäuft aufzutreten. Es können sich dann für Monate bis Jahre beschwerdefreie Intervalle anschließen.
Die Erkrankung ist auch unter den Bezeichnungen Bing-Horton-Neuralgie, Histaminkopfschmerz, Cluster headache (CH; englisch headache ‚Kopfschmerz‘), Suicide Headache und Erythroprosopalgie (altgriechisch ἐρυθρός ‚rot‘; πρόσωπον ‚Gesicht‘; ἄλγος ‚Schmerz‘) bekannt.
Symptome
[Bearbeiten | Quelltext bearbeiten]Die Attacken dauern meist zwischen 15 und 180 Minuten und treten unvermittelt vornehmlich aus dem Schlaf heraus auf. Der Schmerz ist bei 78 % der Patienten immer auf derselben Seite.[3] Der Cluster-Kopfschmerz zeigt eine ausgeprägte Tagesrhythmik. Am häufigsten kommt es ein bis zwei Stunden nach dem Einschlafen, in den frühen Morgenstunden und nach der Mittagszeit, zu Anfällen. Die Häufigkeit beträgt zwischen einer Attacke jeden zweiten Tag und acht Attacken täglich.
Der Schmerz wird als unerträglich, reißend, bohrend und manchmal als brennend beschrieben. Er tritt meist um das Auge herum auf, seltener im Bereich der Schläfen und des Hinterkopfes. Besonders typisch ist ein während der Kopfschmerzattacken bestehender Bewegungsdrang, körperliche Unruhe oder Agitiertheit. Patienten wandern während einer Cluster-Attacke oft umher oder schaukeln mit dem Oberkörper, während Patienten mit Migräne sich eher ins Bett zurückziehen. Ein Teil der Patienten berichtet über einen zwischen den Attacken bestehenden leichten Hintergrundschmerz.[3]
Zusätzlich zum Schmerz tritt mindestens eines der nachfolgenden Begleitsymptome auf der schmerzenden Kopfseite auf:[1]
- gerötete Bindehaut des Auges (konjunktivale Injektion) und/oder ein tränendes Auge (Lakrimation)
- laufende und/oder verstopfte Nase (nasale Rhinorrhoe und/oder Kongestion)
- ein Lidödem
- Schwitzen im Bereich der Stirn oder des Gesichtes
- verengte Pupille (Miosis) und/oder ein hängendes Augenlid (Ptosis)
Auch Übelkeit, Licht- und Geräuschempfindlichkeit kommen regelmäßig vor. Ein Viertel der Patienten erlebt vor dem Anfall eine Aura, was die klinische Abgrenzung zur Migräne erschwert.[4] Einseitige autonome Begleitsymptome sind zudem nicht spezifisch für den Cluster-Kopfschmerz und können auch bei Migräneattacken auftreten.[5][6] Bei etwa 3 % bis 5 % der vom Cluster-Kopfschmerz Betroffenen treten keine autonomen Begleitsymptome auf.[7][8]
Man unterscheidet den episodischen Cluster-Kopfschmerz (ECH) mit Remissionsphasen von einigen Monaten bis zu mehreren Jahren, vom chronischen Cluster-Kopfschmerz (CCH) mit Remissionsphasen von höchstens drei Monaten. Die Definition der Dauer der Remissionsperioden für die Unterscheidung wurde mit der 3. Auflage der Internationalen Klassifikation der Kopfschmerzerkrankungen (IHS ICHD-III) im Januar 2018 von einem Monat auf drei Monate erhöht.[1] Der episodische Cluster-Kopfschmerz ist mit etwa 80 % die häufigere Variante.
Ein symptomatischer Cluster-Kopfschmerz, auch sekundärer Cluster-Kopfschmerz genannt, zeigt die gleichen Symptome wie der primäre Cluster-Kopfschmerz, ist aber die Folge einer anderen Erkrankung. So können innerhalb des Schädels mittelliniennah liegende Raumforderungen wie z. B. Tumoren, Infarktareale oder entzündliche Plaques und Läsionen im Bereich des Hirnstammes, wie z. B. Angiome, Hypophysenadenome oder Aneurysmen, aber auch Infektionserkrankungen, symptomatische, dem Cluster-Kopfschmerz ähnliche, Attacken auslösen. Dieser symptomatische Cluster-Kopfschmerz ist oft nur schwer von der primären Form zu unterscheiden. Die zur Behandlung des primären Cluster-Kopfschmerzes verwendeten Medikamente Verapamil,[9] Sauerstoff[10] oder Sumatriptan[11] zeigen auch bei symptomatischem Cluster-Kopfschmerz Wirksamkeit, gegen die eigentlichen Ursachen des sekundären Cluster-Kopfschmerzes sind diese Medikamente aber ohne Wirkung.
Stärke des Schmerzes
[Bearbeiten | Quelltext bearbeiten]Der Schmerz während einer Cluster-Kopfschmerz-Attacke gehört neben der Trigeminusneuralgie zu den stärksten für den Menschen vorstellbaren Schmerzen. Er wird häufig auf einer Schmerzskala von 0 bis 10 mit der höchsten Stufe angegeben.[12][13] Weibliche Patienten beschreiben einzelne Attacken als schlimmer als den Geburtsschmerz.[14]
Epidemiologie
[Bearbeiten | Quelltext bearbeiten]Die Häufigkeit des Cluster-Kopfschmerzes liegt zwischen 0,1 % und 0,15 % der Bevölkerung. Männer sind im Verhältnis 4,3 zu 1 häufiger betroffen als Frauen.[15] Vererbungsfaktoren sind bislang nicht bekannt, es wird jedoch eine familiäre Belastung von etwa zwei bis sieben Prozent angenommen.[16][17] Die Erkrankung beginnt häufig im 28.–30. Lebensjahr, kann aber auch in jedem anderen Lebensjahr beginnen. Im Regelfall leiden bis zu 80 % der Patienten nach 15 Jahren noch immer an Cluster-Kopfschmerzepisoden. Allerdings verschwindet (remittiert) der Schmerz bei einigen Patienten in höherem Alter. Bei bis zu 12 % geht eine primär-episodische in eine chronische Verlaufsform über, seltener ist dies umgekehrt.[2]
Ursache
[Bearbeiten | Quelltext bearbeiten]Die Ursachen des Cluster-Kopfschmerzes sind nicht geklärt. Eine Erweiterung oder Entzündung der Blutgefäße scheint nicht, wie früher vermutet, die Ursache für den Kopfschmerz zu sein, sondern dessen Folge.[18] Anzeichen für eine Entzündung im Sinus cavernosus[19][20] konnten in weiteren Untersuchungen nicht nachgewiesen werden.[21][22][23] Bestimmte schmerzleitende Bahnen im Bereich des Nervus trigeminus werden durch noch unbekannte Einflüsse stimuliert. Die führt zu einer Kaskade von Veränderungen des Hirnstoffwechsels. Man vermutet, dass der „Motor“ der Erkrankung im Hypothalamus liegt.[3][24] Diese „Schaltzentrale“ des Zwischenhirns steuert wichtige Regelkreise, beispielsweise den Schlaf-Wach-Rhythmus und den Blutdruck. Für eine Störung in diesen Regelkreisen sprechen die tageszeitlichen Verteilungsmuster der Schmerzattacken, die auffällige Häufigkeit von Episoden im Frühling und Herbst, sowie gehäuft auftretende Störungen von Hormonen, die den Tagesrhythmus steuern, beispielsweise dem Melatonin.[25] Die Ergebnisse bildgebender Verfahren rücken eine Untereinheit des Hypothalamus, das hypothalamische Grau, in den Fokus aktueller wissenschaftlicher Untersuchungen.[3][18][24]
 |
 |
 |
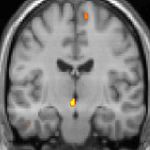
| Diese PET des Gehirns überlagert mit einer Kernspintomographie zeigt eine erhöhte Aktivität in der Schmerzmatrix und im Hypothalamus rechts | ||
 |
 |
 |
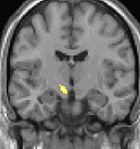
| Diese Kernspintomographie mit eingezeichneter Morphometrie zeigt einen höheren Anteil an Grauer Substanz im Hypothalamus rechts (im Bild links) | ||
Die Positronen-Emissions-Tomographie (PET)-Darstellungen oben zeigen die funktionellen Daten, also die Bereiche, welche bei Schmerzen Aktivität aufweisen, im Vergleich zum Aussehen bei einem schmerzfreien Intervall. Man sieht die sog. Schmerzmatrix, die immer bei Schmerz aktiviert ist und das Areal in der Mitte (in allen drei Ebenen), welches spezifisch im Cluster-Kopfschmerz aktiviert ist. Die VBM Bilder unten zeigen die strukturellen Daten. Hier wird untersucht, ob die Gehirne von Cluster-Kopfschmerz-Patienten anders sind als die Gehirne von Menschen ohne Kopfschmerzen. Nur ein Areal ist anders, da es mehr Graue Substanz enthält: Dieses entspricht dem oben gezeigten funktionellen Areal. Es handelt sich um den Hypothalamus. Dort wird unter anderem der Schlaf-Wach-Rhythmus generiert. Man vermutet daher den Motor des Cluster-Kopfschmerzes im Hypothalamus.[26][27] Mit der 1H-Magnetresonanzspektroskopie konnten auch biochemische Unterschiede zwischen dem Hypothalamus gesunder Menschen und dem Hypothalamus von Cluster-Kopfschmerz-Patienten nachgewiesen werden.[28][29]
Nach Forschungsergebnissen[30] aus dem Oktober 2014 wird aber angenommen, dass die Krankheit eher von einer Netzwerkstörung und nicht nur durch den Hypothalamus verursacht wird. Bei Patienten mit Cluster-Kopfschmerz wurden im Vergleich zu gesunden Individuen Veränderungen der grauen Substanz, in den Bereichen der Schmerzverarbeitung und darüber hinaus, identifiziert. Diese Veränderungen der grauen Substanz unterschieden sich signifikant bei chronischem und episodischem Cluster-Kopfschmerz sowie innerhalb und außerhalb der Episode. Ein Rückgang der grauen Substanz wurde vorwiegend bei chronischem Cluster-Kopfschmerz beobachtet, während episodischer Cluster-Kopfschmerz ein komplexeres und teilweise entgegengesetztes Muster zeigte. Diese Dynamik reflektiert wahrscheinlich die Anpassungsfähigkeit des Gehirns auf wechselnde Reize in Bezug auf kortikale Plastizität und könnte eine Erklärung für die unterschiedlichen Ergebnisse früherer VBM-Studien zu Schmerzen liefern.
Diagnose
[Bearbeiten | Quelltext bearbeiten]Die Diagnose erfolgt durch die Erhebung der Krankengeschichte und aufgrund der spezifischen Symptome. Diese sind in der IHS/ICHD-III Klassifikation (International Classification of Headache Disorders) Version 3.1 definiert.[1] Spezielle Laboruntersuchungsmethoden stehen nicht zur Verfügung. Cluster-Kopfschmerz ist also eine Erkrankung, die nach Angaben des Patienten diagnostiziert wird. Bildgebende und andere Untersuchungsmethoden tragen nicht zur Diagnose bei, sondern können nur andere Erkrankungen ausschließen. Mit Hilfe der cranialen Computertomographie (CCT), der Kernspintomographie, der Dopplersonographie und der Elektroenzephalographie (EEG) können dann eventuell andere Ursachen für die Beschwerden, wie zum Beispiel Tumore, Hirnblutungen und Entzündungen festgestellt werden. Weiterhin ist differenzialdiagnostisch zwischen Cluster-Kopfschmerz und anderen Kopfschmerzformen wie Migräne, Spannungskopfschmerz, Trigeminusneuralgie, paroxysmaler Hemikranie (CPH) und Hemicrania continua zu unterscheiden. Elektrophysiologische, laborchemische und Liquoruntersuchungen helfen bei der Sicherung der Diagnose Cluster-Kopfschmerz diagnostisch meist nicht weiter.[3]
Auslöser für Cluster-Attacken
[Bearbeiten | Quelltext bearbeiten]Die Attacken können durch bestimmte Faktoren ausgelöst werden. Die sind aber nicht die eigentliche Ursache der Erkrankung. Bekannte Trigger sind zum Beispiel Alkohol, Histamin und Glyceroltrinitrat.[1] Patienten berichten zudem von Flackerlicht und grellem Licht. Lärm, Lebensmittelzusatzstoffe wie Glutamat, Kaliumnitrit und Natriumnitrit, aber auch Gerüche wie etwa Lösungsmittel, Benzin, Klebstoffe, Parfüm oder der Genuss von Käse, Tomaten, Schokolade und Zitrusfrüchten werden als Auslöser benannt. Weitere mögliche Auslöser: Hitze,[31] Schlafen tagsüber, längere Einwirkung von Chemikalien, extreme Wutausbrüche oder Emotionen, länger andauernde körperliche Anstrengung, große Höhenänderungen[32] und das Medikament Sildenafil.[33][34] Auch das zur vorbeugenden Behandlung verwendete Medikament Lithium kann in Einzelfällen Attacken auslösen.[35]
Die Wirkung der verschiedenen Auslösefaktoren ist bei den Patienten individuell sehr unterschiedlich. Einige Patienten reagieren auf keine der oben genannten Trigger.
Therapie und Prophylaxe
[Bearbeiten | Quelltext bearbeiten]Cluster-Kopfschmerz ist eine Erkrankung, die durch medizinische Maßnahmen nicht heilbar ist. Die Intensität der Schmerzattacken und die Attackenhäufigkeit können aber durch geeignete Behandlung häufig vermindert werden. Wie bei allen wiederkehrenden Kopfschmerzen ist das Führen eines Kopfschmerztagebuches sinnvoll. Dies erleichtert dem Arzt die Diagnostik, dient der Überwachung einer Therapie und kann helfen, Auslöser von Schmerzattacken zu identifizieren.[36]
Akutbehandlung
[Bearbeiten | Quelltext bearbeiten]
- Inhalation von 100 % medizinischem Sauerstoff über eine Hochkonzentrationsmaske (Non-Rebreather-Maske) mit Reservoirbeutel und Rückschlagventilen.[37] Andere Atemmasken haben einen schlechteren Wirkungsgrad. Die erforderliche Durchflussrate liegt zwischen 7 und 15 l/min, über eine Dauer von 15 bis 20 Minuten.[2] Sauerstoffbrillen sind nicht geeignet, da die Betroffenen während der Attacken meist nicht durch die Nase atmen können. Zudem kann mit Sauerstoffbrillen nicht die erforderliche Durchflussrate erreicht werden. Sauerstoffkonzentratoren sind ebenfalls ungeeignet, da diese nur eine maximale Durchflussrate von 5,5 l/min. erreichen. Zur Behandlung geeigneter medizinischer Sauerstoff ist in Druckgasflaschen (Sauerstoffflaschen) erhältlich.
- Triptane: Sumatriptan subkutan und Zolmitriptan nasal sind zur Akutbehandlung von Cluster-Kopfschmerzen zugelassen.
- Sumatriptan Nasenspray wird von der Deutschen Gesellschaft für Neurologie als „Mittel der zweiten Wahl“ empfohlen, ebenso die intranasale Zufuhr von vier- bis zehnprozentigen Lidocain-Nasentropfen.[2]
Die Inhalation von reinem Sauerstoff mit einer Durchflussrate von 12 Litern pro Minute und der Verwendung einer Hochkonzentrationsmaske (Non-Rebreather-Maske) beendet in 78 % der Fälle eine Cluster-Kopfschmerzattacke innerhalb von 15 Minuten[38] und ist nebenwirkungsfrei.[2][3] Die Anwendung von Lidocain hilft nur einem Teil der Patienten und denen auch nicht in jeder Schmerz-Attacke.[2] Octreotid kann zur Behandlung von Cluster-Kopfschmerz-Attacken verwendet werden, wenn andere Medikamente ineffizient oder kontraindiziert sind.[39]
Für die seit 2011 praktizierte SPG-Stimulation wird über einen Einschnitt im Zahnfleisch ein Neurostimulator am Ganglion pterygopalatinum (Ganglion sphenopalatinum) eingesetzt. Das Gerät wird bei der Operation mit zwei Knochenschrauben am Oberkiefer befestigt und die Elektrodenspitze wird am Ganglion pterygopalatinum hinter dem Wangenknochen platziert. Sobald eine Cluster-Kopfschmerz-Attacke auftritt, stimuliert der Patient das Implantat induktiv über ein Steuergerät, das er von außen an die Wange hält. Die Abkürzung SPG steht für (engl.) sphenopalatine ganglion. In einer multizentrischen, randomisierten Studie[40] konnte nur bei einem geringen Anteil der 28 Studienteilnehmer der primäre Endpunkt der Studie, die Schmerzlinderung der Attacken in weniger als 15 Minuten, erreicht werden. Nur sieben der 28 Teilnehmer erreichten eine Schmerzlinderung in weniger als 15 Minuten bei mehr als 50 % der behandelten Attacken. In fünf Fällen seien schwere Nebenwirkungen eingetreten und die meisten Patienten (81 %) erlebten einen vorübergehenden leichten oder mäßigen Verlust der Empfindung in verschiedenen Nervus-maxillaris-Regionen. 65 % der unerwünschten Ereignisse seien innerhalb von drei Monaten aufgelöst gewesen.
Vorbeugende Behandlung
[Bearbeiten | Quelltext bearbeiten]Bei chronischem und bei episodischem Cluster-Kopfschmerz ist das vorbeugende Mittel der ersten Wahl die verschreibungspflichtige Substanz Verapamil.[39][41] Vor der ersten Anwendung, bei Dosissteigerung und bei hohen Dosierungen, sind Kontrollen der Herztätigkeit (EKG) erforderlich.[42] Das Medikament ist auf Dauer gut verträglich. Die Wirkung tritt jedoch bei schrittweiser Dosissteigerung erst nach zwei bis drei Wochen ein.[25] Wegen der gleichmäßigeren Wirkstoffabgabe sollte die retardierte Form des Medikamentes bevorzugt werden.[43] Wirksam sind sowohl die retardierte als auch die normale Form des Medikamentes. Es gibt dazu keine direkten Vergleichsstudien.[39][44]
Corticosteroide, Ergotamin oder lange wirksame Triptane wie Naratriptan und Frovatriptan können in der Kurzprophylaxe, bis eine andere vorbeugende Therapie greift, oder bei kurzen Episoden eingesetzt werden. Corticosteroide sollten wegen ihrer Nebenwirkungen nicht dauerhaft eingenommen werden (< 4 Wochen), sondern als überbrückende Therapie bis zum Wirkungseintritt von Verapamil.[2] Wegen möglicher Wechselwirkungen dürfen während einer vorbeugenden Behandlung mit Ergotamin oder mit lange wirksamen Triptanen keine anderen Triptane zur Akutbehandlung verwendet werden.
| Mittel der ersten Wahl |
| Verapamil bis 960 mg, EKG Kontrolle |
| Corticosteroide 100 mg evtl. höher dosiert |
| Mittel der zweiten Wahl |
| Lithium nach Spiegel |
| Topiramat 100–200 mg |
Die Lithiumsalze Lithiumacetat und Lithiumcarbonat sind in Deutschland die einzigen zur vorbeugenden Behandlung von Cluster-Kopfschmerz nach dem Arzneimittelrecht zugelassenen Medikamente.[41][45] Die Lithiumtherapie ist aufgrund der möglichen Nebenwirkungen die vorbeugende Behandlung der zweiten Wahl bei Cluster-Kopfschmerz. Wenn Verapamil und Lithiumsalze versagen, kann ein Versuch mit den ebenfalls verschreibungspflichtigen Substanzen Topiramat, Pizotifen, Melatonin oder Valproinsäure unternommen werden. Wenn eine Substanz allein nicht wirkt, kann unter ärztlicher Kontrolle eine Kombination ausprobiert werden.[25]
Den meisten Patienten kann mit den obigen Medikamenten entsprechend der Leitlinie der Deutschen Gesellschaft für Neurologie geholfen werden. Weitere mögliche Medikamente enthält die US-Leitlinie zur Behandlung von Cluster-Kopfschmerz.[32] Die aktuelle Forschung und klinische Praxis entdecken gelegentlich weitere Mittel, die eine Wirkung gegen Cluster-Kopfschmerz haben. Die Verwendung von Gabapentin als zusätzliches Medikament zeigte in einer kleinen Studie einen gewissen Erfolg.[46] Ebenfalls erfolgreich war die vorbeugende Behandlung von fünf Cluster-Kopfschmerz-Patienten mit der nur dreimaligen oralen Einnahme des nicht halluzinogenen 2-Bromo-LSDs innerhalb von zehn Tagen.[47]
In einigen Fällen ist die unspezifische Blockade des Nervus occipitalis major (großer Hinterhauptnerv) mit einem Lokalanästhetikum und Corticosteroiden erfolgreich und daher auf jeden Fall vor einer operativen Therapie zu versuchen.[2][48] Ebenfalls nichtinvasiv ist die endoskopische Blockade des Ganglion pterygopalatinum mittels Lokalanästhetikums und Corticosteroiden.[49]
Erst nach Versagen aller medikamentösen Maßnahmen sind in absoluten Ausnahmefällen operative Verfahren zu erwägen. Deren Risiken überwiegen jedoch oft den Nutzen.[2] Abgeraten wird bei Cluster-Kopfschmerz von der, aus der Behandlung der Trigeminusneuralgie bekannten, Bestrahlung der Eintrittszone des Nervus trigeminus (Gamma-Knife).[50][51][52] Ein neues, noch experimentelles vorbeugendes Verfahren ist die okzipitale Nervenstimulation mittels im Nackenbereich implantierter Elektroden.[53][54][55] Ein weiteres, noch experimentelles vorbeugendes Verfahren ist die Tiefenhirnstimulation. Dabei werden mittels fest implantierter elektrischer Sonden im Hypothalamus die gestörten Strukturen beeinflusst. In der Therapie des Morbus Parkinson (Schüttellähmung) seit einigen Jahren etabliert, ist dieses Verfahren eine Option für an der chronischen Verlaufsform erkrankte Patienten, denen nicht anders geholfen werden kann.[2][56]
Behandlung bei Kindern und Heranwachsenden
[Bearbeiten | Quelltext bearbeiten]In Analogie zu Erwachsenen wird für Kinder und für Heranwachsende mit Cluster-Kopfschmerz eine Akuttherapie mit Sauerstoffinhalation oder mit subkutanen oder nasalen Triptanen empfohlen. Zur Prophylaxe werden Verapamil oral oder eine Cortisonstoßbehandlung empfohlen.[57] Sumatriptan (10 mg) und Zolmitriptan Nasalspray sind zur Akutbehandlung bei Heranwachsenden ab 12 Jahren zugelassen.[58][59]
Komplementär- und Alternativmedizin
[Bearbeiten | Quelltext bearbeiten]Eine Selbstbehandlung ist bei Cluster-Kopfschmerz nicht sinnvoll, da die Medikamente verschreibungspflichtig sind und auf individuelle Bedürfnisse zugeschnitten sein müssen.[25] Für die folgenden Mittel gibt es keine oder nur kleine, vorläufige Klinische Studien über deren Wirksamkeit gegen Cluster-Kopfschmerz.
Patienten berichten unter anderem von positiven Wirkungen durch:
- Ernährungsumstellung auf eine purin- und/oder histaminreduzierte Diät
- Umstellung auf ketogene Ernährung[60][61]
- Trinken von viel Wasser
- Einnahme von Vitamin-B- und/oder von Vitamin-D3-Präparaten[62]
- Einnahme von Mineralstoffen wie z. B. Magnesium
- Trinken von Energydrinks zur Attackenkupierung
- Einnahme von Taurinpräparaten
- Einnahme von Minocyclin
- Einnahme von Extrakten oder Tee aus der Pflanze Kudzu[63]
- Einnahme von Psychedelika wie Psilocybin, LSA oder LSD.[64][65][66]
Unwirksame Behandlung
[Bearbeiten | Quelltext bearbeiten]Übliche Analgetika, seien es Opioidanalgetika wie z. B. Morphin, Tramadol, Fentanyl oder Nichtopioid-Analgetika wie z. B. Acetylsalicylsäure, Diclofenac, Ibuprofen, Metamizol oder Paracetamol, sind in der Therapie der akuten Schmerzattacke wirkungslos. Da Cluster-Kopfschmerz-Attacken nach dreißig bis sechzig Minuten spontan abklingen können, wird irrtümlicherweise angenommen, dass dieses Abklingen durch die Anwendung eines Analgetikums erzielt wird. Ohne Wirksamkeit sind auch Carbamazepin, Phenytoin, Betablocker, Antidepressiva, MAO-Hemmer, Antihistaminika, Biofeedback, Akupunktur, Neuraltherapie, Lokalanästhetika, physikalische Therapie, operative Maßnahmen und jegliche Form der Psychotherapie.[67]
Neue Entwicklungen
[Bearbeiten | Quelltext bearbeiten]In einer Phase-II-Studie zur vorbeugenden Behandlung bei episodischem Cluster-Kopfschmerz wurde Galcanezumab als humanisierter monoklonaler Antikörper eingesetzt, der ein selektiver Inhibitor des CGRP (‘‘calcitonin gene-related peptide‘‘) ist. In dieser doppelblinden randomisierten Studie wurden im Abstand von vier Wochen zweimal 300 mg Galcanezumab oder Placebo subkutan bei Patienten mit mindestens einer Kopfschmerzepisode alle zwei Tage seit mindestens sechs Wochen injiziert. Dadurch reduzierte sich die wöchentliche Anzahl von Kopfschmerzattacken in den ersten drei Wochen um mittlere 8,7 Attacken (gegen 5,2 in der Placebogruppe) und 71 % (gegen 53 %) hatten nach drei Wochen eine um mindestens die Hälfte reduzierte Häufigkeit von Kopfschmerzattacken. Schwere unerwünschte Wirkungen traten nicht auf, aber 8 % der Patienten mit Galcanezumab beklagten Schmerzen an der Injektionsstelle. Da durch die Blut-Hirn-Schranke Galcanezumab im Liquor nur eine Konzentration von 0,1 % der Plasmakonzentration aufweist, deutet dies auf eine periphere Wirkung außerhalb des Zentralnervensystems hin, wie z. B. am Trigeminus-Ganglion.[68]
Geschichte
[Bearbeiten | Quelltext bearbeiten]Die griechische und römische Literatur der Antike erwähnt verschiedene Kopfschmerzerkrankungen, enthält aber keine konkreten Hinweise auf Patienten mit einem Cluster-Kopfschmerz.[69] Der niederländische Arzt Nicolaes Tulp beschrieb in den 1641 erstmals veröffentlichten „Observationes Medicae“ zwei verschiedene Arten von wiederkehrenden Kopfschmerzen: Die Migräne und vermutlich den Cluster-Kopfschmerz:
„Zu Beginn der Sommersaison litt [er] unter sehr starken Kopfschmerzen, die täglich zu festen Zeiten auftraten und verschwanden, mit einer solchen Intensität, dass er mir oft versicherte, dass er den Schmerz nicht mehr ertragen konnte oder er in Kürze erliegen würde. Selten dauerte es länger als zwei Stunden. Und den Rest des Tages gab es kein Fieber, keine Unwohlsein über den Urin, keine Gebrechen des Pulses. Aber dieser wiederkehrende Schmerz dauerte bis zum vierzehnten Tag [...] Er bat die Natur um Hilfe, [...] und verlor eine große Menge Flüssigkeit aus der Nase [... und] wurde in kurzer Zeit gelindert [...]“
Vermutlich beschrieb auch Thomas Willis 1672 neben der Migräne die Erkrankung Cluster-Kopfschmerz.[71]
Gerard van Swieten, der Leibarzt der Maria Theresia von Österreich und Gründer der medizinischen Wiener Schule, dokumentierte 1745 einen Fall von episodisch auftretendem Kopfschmerz. Diese Beschreibung erfüllt die Diagnosekriterien der International Headache Society (IHS-ICHD-III Klassifikation 3.1) für das Vorliegen eines Cluster-Kopfschmerz:
“A healthy robust man of middle age [was suffering from] troublesome pain which came on every day at the same hour at the same spot above the orbit of the left eye, where the nerve emerges from the opening of the frontal bone; after a short time the left eye began to redden, and to overflow with tears; then he felt as if his eye was slowly forced out of its orbit with so much pain, that he nearly went mad. After a few hours all these evils ceased, and nothing in the eye appeared at all changed.”
„Ein gesunder, robuster Mann mittleren Alters [litt unter] lästigen Schmerzen, die jeden Tag zur gleichen Stunde an der gleichen Stelle über der Umlaufbahn des linken Auges auftraf, wo der Nerv aus der Öffnung des Frontknochens auftaucht; nach kurzer Zeit begann sich das linke Auge zu röten und vor Tränen zu überlaufen; dann fühlte er sich, als ob sein Auge langsam mit so viel Schmerz aus seiner Umlaufbahn gedrängt wurde, dass er fast verrückt wurde. Nach ein paar Stunden hörten all diese Übel auf, und nichts im Auge schien sich zu ändern.“
-
Nicolaes Tulp (1593–1674)
-
Thomas Willis (1621–1675)
-
Gerard van Swieten (1700–1772)
1840 beschrieb Moritz Heinrich Romberg die Ziliare Neuralgie als wiederkehrenden Schmerz im Auge mit geröteter Bindehaut und Pupillenverengung.[73] Die Sluder-Neuralgie, benannt nach dem US-amerikanischen HNO-Arzt Greenfield Sluder (1865–1928), ist ein 1908 vorgeschlagenes, mittlerweile umstrittenes Erklärungsmodell für bestimmte Gesichtsneuralgien. Sluder glaubte, dass das Ganglion pterygopalatinum (früher als Ganglion sphenopalatinum bezeichnet) eine reflektorische Reizung der unmittelbar benachbarten Äste des Nervus trigeminus vermittelt. Dieses Ganglion ist ein parasympathischer Nervenknoten unter der Schädelbasis hinter dem Gaumen. Er behandelte Trigeminusneuralgien, indem er Alkohol in dieses Ganglion injizierte. In der aktuellen Literatur wird die Sluder-Neuralgie als Erscheinungsform des Cluster-Kopfschmerzes gesehen.[74]
1926 bildete der Londoner Neurologe Wilfred Harris (1869–1960) die erste komplette Beschreibung des Cluster-Kopfschmerz[75][76] und nannte diese periodische migränöse Neuralgie.[77] 1936 bezeichnete er die gleiche Erkrankung als Ziliare (migranöse) Neuralgie.[78] Harris war wahrscheinlich der Erste, der das „Cluster“-Phänomen korrekt erkannte.[79][80] Er behandelte Patienten teilweise erfolgreich durch Injektion von Alkohol in das Ganglion Gasseri. Dieses ist Teil des Nervus trigeminus. 1937 berichtet er ebenfalls, dass die subkutane Injektion von Ergotamintartrat die Schmerzattacken schnellstens beendet.[79][81]
Die Vidianusneuralgie (siehe Nervus canalis pterygoidei) wurde von Vail[82] 1932 definiert als wiederkehrender, einseitiger starker Schmerz an Nase, Auge, Gesicht, Nacken und Schulter in wiederkehrenden Episoden.

Die vielfachen Neubeschreibungen und Neuentdeckungen des Cluster-Kopfschmerzes resultierten in einer Vielzahl von Synonymen und von Verwechslungen mit anderen Erkrankungen, die mit Cluster-Kopfschmerz keinen Zusammenhang haben. Früher verwendete Begriffe nach der IHS-ICHD-III Klassifikation: Ziliare Neuralgie, Erythromelalgie des Kopfes, Bing-Erythroprosopalgie, Hemicrania angioparalytica, Hemicrania periodica neuralgiformis, Histaminkopfschmerz, Horton-Syndrom, Harris-Horton-Syndrom, migränöse Neuralgie nach Harris, Petrosusneuralgie nach Gardner, Sluder-Neuralgie, Neuralgie des Ganglion sphenopalatinum und Vidianusneuralgie.[1] Die Bezeichnung „Bing-Horton-Syndrom“ findet sich in der Internationalen Klassifikation der Krankheiten (ICD-10) G44.0 Cluster-Kopfschmerz.[83] Die gelegentlich verwendeten Begriffe „Selbstmord-Kopfschmerz“ oder „Suizid-Kopfschmerz“[84] lassen sich nicht durch eine überdurchschnittliche Anzahl begangener Selbstmorde belegen.[85]

Robert Bing 1913
Erst nach der detaillierten Beschreibung der Erkrankung durch Bayard Taylor Horton (1895–1980) und durch den Basler Neurologen Robert Bing (1878–1956) erlangte die Erkrankung in der Mitte des 20. Jahrhunderts unter den Namen Histaminkopfschmerz und später Bing-Horton-Syndrom einen breiteren Bekanntheitsgrad.[86][87][88]
“Our patients were disabled by the disorder and suffered from bouts of pain from two to twenty times a week. They had found no relief from the usual methods of treatment. Their pain was so severe that several of them had to be constantly watched for fear of suicide. Most of them were willing to submit to any operation which might bring relief.”
„Unsere Patienten waren durch die Störung behindert und litten zwei- bis zwanzigmal pro Woche an Schmerzanfällen. Sie hatten keine Erleichterung von den üblichen Behandlungsmethoden gefunden. Ihre Schmerzen waren so stark, dass mehrere von ihnen ständig aus Angst vor Selbstmord beobachtet werden mussten. Die meisten von ihnen waren bereit, sich jeder Operation zu unterwerfen, die Erleichterung bringen könnte.“
1947 beschrieb Ekbom das periodische Auftreten der Attacken.[75] Der Begriff „cluster headache“ wurde erstmals 1952 von Kunkle[90] verwendet. 1962 wurde der Cluster-Kopfschmerz in die Klassifikation der Kopfschmerzerkrankungen des Ad Hoc Committees der International Headache Society (IHS) aufgenommen.[91]
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Literatur
[Bearbeiten | Quelltext bearbeiten]- Leitlinie Clusterkopfschmerz und trigeminoautonome Kopfschmerzen. Herausgegeben von der Kommission Leitlinien der Deutschen Gesellschaft für Neurologie, der Deutschen Migräne- und Kopfschmerzgesellschaft, der Österreichischen Gesellschaft für Neurologie, der Schweizerischen Neurologischen Gesellschaft und dem Berufsverband deutscher Neurologen. Stand: 14. Mai 2015, gültig bis 13. Mai 2020.
- Charly Gaul, Hans-Christoph Diener, Oliver M. Müller: Clusterkopfschmerz: Klinisches Bild und therapeutische Optionen. In: Dtsch Arztebl Int. Nr. 108(33), 2011, S. 543–549, doi:10.3238/arztebl.2011.0543.
- Joanna Kempner: Psychedelic Outlaws : The Movement Revolutionizing Modern Medicine. Hachette, New York 2024, ISBN 978-0-306-82894-2 (Rezension, The Guardian vom 24. Oktober 2024).
- Volker Limmroth: Kopf- und Gesichtsschmerzen. Schattauer, 2007, ISBN 978-3-7945-2319-1.
- E. Leroux, A. Ducros: Cluster headache. In: Orphanet J Rare Dis. 23, Nr. 3, 2008, S. 20. PMID 18651939, PMC 2517059 (freier Volltext).
- A. May, M. Leone, J. Áfra, M. Linde, P. S. Sándor, S. Evers, P. J. Goadsby: EFNS guidelines on the treatment of cluster headache and other trigeminalautonomic cephalalgias. In: European Journal of Neurology. 13, 2006, S. 1066–1077. PMID 16987158, efns.org (PDF) doi:10.1111/j.1468-1331.2006.01566.x.
- Ottar Sjaastad: Cluster Headache Syndrome. W.B. Saunders, London 1992, ISBN 0-7020-1554-7.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Cluster-Kopfschmerz, Informationen für Patientinnen und Patienten. (PDF; 27 kB) Deutsche Migräne- und Kopfschmerzgesellschaft, Juli 2005
- Wie werden Clusterkopfschmerz und trigeminoautonome Kopfschmerzen behandelt? Deutsche Migräne- und Kopfschmerzgesellschaft
- Leitlinie zur Diagnostik, Therapie und Prophylaxe von Cluster-Kopfschmerz, anderen trigemino-autonomen Kopfschmerzen, schlafgebundenem Kopfschmerz und idiopathisch stechenden Kopfschmerzen. (PDF; 328 kB) Deutsche Migräne- und Kopfschmerzgesellschaft
- Klinik für Neurologie am Klinikum Köln-Merheim: Clusterkopfschmerzen
- Patienteninformationen Cluster-Kopfschmerz. CK-Wissen Wiki
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ a b c d e f Headache Classification Committee of the International Headache Society (IHS): The International Classification of Headache Disorders, 3rd edition. In: Cephalalgia. Band 38, Nr. 1, Januar 2018, S. 1–211, doi:10.1177/0333102417738202, PMID 29368949.
- ↑ a b c d e f g h i j k Leitlinie Clusterkopfschmerz und trigeminoautonome Kopfschmerzen. Herausgegeben von der Kommission Leitlinien der Deutschen Gesellschaft für Neurologie, der Deutschen Migräne- und Kopfschmerzgesellschaft, der Österreichischen Gesellschaft für Neurologie, der Schweizerischen Neurologischen Gesellschaft und dem Berufsverband deutscher Neurologen. Stand: 14. Mai 2015, gültig bis 13. Mai 2020; abgerufen am 2. Juni 2015.
- ↑ a b c d e f A. May, S. Evers, A. Straube, V. Pfaffenrath, H. C. Diener: Therapie und Prophylaxe von Cluster-Kopfschmerzen und anderen trigemino-autonomen Kopfschmerzen. Überarbeitete Empfehlungen der Deutschen Migräne- und Kopfschmerzgesellschaft. In: Schmerz. Band 19, Nr. 3, Juni 2005, S. 225–241, doi:10.1007/s00482-005-0397-8, PMID 15887001. DMKG ( vom 6. November 2015 im Internet Archive) (PDF)
- ↑ M. Schurks u. a.: Cluster headache: clinical presentation, lifestyle features, and medical treatment. In: Headache. 46 (8), 2006, S. 1246–1254. PMID 16942468.
- ↑ P. J. Goadsby: Lacrimation, conjunctival injection, nasal symptoms... cluster headache, migraine and cranial autonomic symptoms in primary headache disorders – what’s new? In: J Neurol Neurosurg Psychiatry. Band 80, Nr. 10, 2009, S. 1057–1058, doi:10.1136/jnnp.2008.162867, PMID 19762895.
- ↑ H. Guven, A. E. Cilliler, S. S. Comoğlu: Unilateral cranial autonomic symptoms in patients with migraine. In: Acta Neurol Belg. November 2012, doi:10.1007/s13760-012-0164-4, PMID 23160810.
- ↑ K. Ekbom: Evaluation of clinical criteria for cluster headache with special reference to the classification of the International Headache Society. In: Cephalalgia. Band 10, Nr. 4, August 1990, S. 195–197, doi:10.1046/j.1468-2982.1990.1004195.x, PMID 2245469.
- ↑ T. H. Lai, J. L. Fuh, S. J. Wang: Cranial autonomic symptoms in migraine: characteristics and comparison with cluster headache. In: J Neurol Neurosurg Psychiatry. Band 80, Nr. 10, Oktober 2009, S. 1116–1119, doi:10.1136/jnnp.2008.157743, PMID 18931007.
- ↑ J. Tobin, S. Flitman: Cluster-like headaches associated with internal carotid artery dissection responsive to verapamil. In: Headache. Band 48, Nr. 3, März 2008, S. 461–466, doi:10.1111/j.1526-4610.2007.01047.x, PMID 18302704.
- ↑ F. Then Bergh, T. Dose, S. Förderreuther, A. Straube: Symptomatischer Clusterkopfschmerz – Ausdruck eines MS-Schubes mit kernspintomographischem Nachweis einer pontomedullären Läsion des ipsilateralen Trigeminuskerngebietes. In: Nervenarzt. Band 71, Nr. 12, Dezember 2000, S. 1000–1002, doi:10.1007/s001150050698, PMID 11212852.
- ↑ E. C. Leira, S. Cruz-Flores, R. O. Leacock, S. I. Abdulrauf: Sumatriptan can alleviate headaches due to carotid artery dissection. In: Headache. Band 41, Nr. 6, Juni 2001, S. 590–591, doi:10.1046/j.1526-4610.2001.041006590.x, PMID 11437896.
- ↑ Roland Schenke: Cluster: Der schlimmste Kopfschmerz der Welt. In: odysso. SWR-Fernsehen, 10. Dezember 2014, archiviert vom am 25. Mai 2016; abgerufen am 28. März 2024.
- ↑ Schmerzskala – CK-Wissen. In: ck-wissen.de. Abgerufen am 26. Mai 2016.
- ↑ Manjit S Matharu, Peter J Goadsby: Cluster headache: Focus on emerging therapies. In: Expert Review of Neurotherapeutics. 4. Jahrgang, Nr. 5, 2014, S. 895–907, doi:10.1586/14737175.4.5.895, PMID 15853515.
- ↑ M. Fischera, M. Marziniak, I. Gralow, S. Evers: The incidence and prevalence of cluster headache: a meta-analysis of population-based studies. In: Cephalalgia. 28. Jahrgang, Nr. 6, Juni 2008, S. 614-8, doi:10.1111/j.1468-2982.2008.01592.x, PMID 18422717.
- ↑ M. B. Russell: Epidemiology and genetics of cluster headache. In: Lancet Neurol. 3(5), 2004, S. 279–283. PMID 15099542.
- ↑ L. Piselli u. a.: Genetics of cluster headache: an update. In: J Headache Pain. 6(4), 2005, S. 234–236. PMID 16362673.
- ↑ a b A. May: A review of diagnostic and functional imaging in headache. In: J Headache Pain. Band 7, Nr. 4, September 2006, S. 174–184, doi:10.1007/s10194-006-0307-1, PMID 16897620.
- ↑ M. J. Gawel, A. Krajewski, Y. M. Luo, M. Ichise: The cluster diathesis. In: Headache. Band 30, Nr. 10, Oktober 1990, S. 652–655, doi:10.1111/j.1526-4610.1990.hed3010652.x, PMID 2272816.
- ↑ H. Göbel, N. Czech, K. Heinze-Kuhn, A. Heinze, W. Brenner, C. Muhle, W. U. Kampen, A. Henze: Evidence of regional plasma protein extravagation in cluster headache using Tc-99m albumin SPECT. In: Cephalalgia. 20(4), May 2000, S. 287. Kongressbericht (abstract). doi:10.1046/j.1468-2982.2000.00204.x
- ↑ S. Schuh-Hofer, M. Richter, H. Israel, L. Geworski, A. Villringer, D. L. Munz, G. Arnold: The use of radiolabelled human serum albumin and SPECT/MRI co-registration to study inflammation in the cavernous sinus of cluster headache patients. In: Cephalalgia. Band 26, Nr. 9, September 2006, S. 1115–1122, doi:10.1111/j.1468-2982.2006.01170.x, PMID 16919062.
- ↑ J. Sianard-Gainko, J. Milet, V. Ghuysen, J. Schoenen: Increased parasellar activity on gallium SPECT is not specific for active cluster headache. In: Cephalalgia. 14(2), Apr 1994, S. 132–133. PMID 8062351.
- ↑ A. Steinberg, R. Axelsson, L. Ideström, S. Müller, A. I. Nilsson Remahl: White blood cell SPECT during active period of cluster headache and in remission. In: Eur J Neurol. Juli 2011, doi:10.1111/j.1468-1331.2011.03456.x, PMID 21771198.
- ↑ a b P. J. Goadsby: Pathophysiology of cluster headache: a trigeminal autonomic cephalgia. In: Lancet Neurol. 1(4), 2002, S. 251–257. PMID 12849458.
- ↑ a b c d Cluster-Kopfschmerz, Informationen für Patientinnen und Patienten (PDF; 27 kB) Deutsche Migräne- und Kopfschmerz-Gesellschaft, Juli 2005.
- ↑ May u. a.: PET and MRA findings in cluster headache and MRA in experimental pain. In: Neurology. 55, 2000, S. 1328–1335. PMID 11087776.
- ↑ A. F. Dasilva, P. J. Goadsby, D. Borsook: Cluster headache: a review of neuroimaging findings. In: Curr Pain Headache Rep. 11(2), 2007, S. 131–136. PMID 17367592.
- ↑ Lodi u. a.: Study of hypothalamic metabolism in cluster headache by proton MR spectroscopy. In: Neurology. 66(8), 2006, S. 1264–1266. PMID 16636250.
- ↑ Wang u. a.: Reduction in hypothalamic 1H-MRS metabolite ratios in patients with cluster headache. In: J Neurol Neurosurg Psychiatry. 77(5), 2006, S. 622–625. PMID 16614022.
- ↑ S. Naegel, D. Holle, N. Desmarattes, N. Theysohn, H. C. Diener, Z. Katsarava, M. Obermann: Cortical plasticity in episodic and chronic cluster headache. In: Neuroimage Clin. Band 6, 2014, S. 415–423, doi:10.1016/j.nicl.2014.10.003, PMID 25379455. - Open Access.
- ↑ Blau u. a.: A new cluster headache precipitant: increased body heat. In: Lancet. 354(9183), 18. Sep 1999, S. 1001–1002. PMID 10501368.
- ↑ a b D. Biondi, P. Mendes: Treatment of primary headache: cluster headache. ( vom 7. Juni 2011 auf WebCite) In: Standards of care for headache diagnosis and treatment. US National Headache Foundation, Chicago (IL) 2004, S. 59–72. US National Guideline Clearinghouse (NGC). 2004
- ↑ de L. Figuerola u. a.: Cluster headache attack due to sildenafil intake. In: Cephalalgia. 26(5), May 2006, S. 617–619. PMID 16674772
- ↑ R. W. Evans: Sildenafil can trigger cluster headaches. In: Headache. 2006 Jan; 46 (1), S. 173–174, doi:10.1111/j.1526-4610.2006.00316_4.x, PMID 16412168.
- ↑ Brainin u. a.: Lithium-triggered chronic cluster headache. In: Headache. 1985 Oct; 25 (7), S. 394–395, doi:10.1111/j.1526-4610.1985.hed2507394.x, PMID 3935601
- ↑ Pressemitteilung der Deutschen Migräne und Kopfschmerzgesellschaft vom 21. Mai 2001.
- ↑ L. Fogan: Treatment of cluster headache. A double-blind comparison of oxygen v air inhalation. In: Arch Neurol. 42(4), 1985, S. 362–363. PMID 3885921.
- ↑ A. S. Cohen, B. Burns, P. J. Goadsby: High-flow oxygen for treatment of cluster headache: a randomized trial. In: JAMA. Band 302, Nr. 22, Dezember 2009, S. 2451–2457, doi:10.1001/jama.2009.1855, PMID 19996400.
- ↑ a b c A. May, M. Leone, J. Áfra, M. Linde, P. S. Sándor, S. Evers, P. J. Goadsby: EFNS guidelines on the treatment of cluster headache and other trigeminal-autonomic cephalalgias. In: Eur J Neurol. 13, 10, Okt. 2006, S. 1066–1077. doi:10.1111/j.1468-1331.2006.01566.x. PMID 16987158. efns.org ( des vom 14. Januar 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF)
- ↑ J. Schoenen, R. H. Jensen, M. Lantéri-Minet, M. J. Láinez, C. Gaul, A. M. Goodman, A. Caparso, A. May: Stimulation of the sphenopalatine ganglion (SPG) for cluster headache treatment. Pathway CH-1: a randomized, sham-controlled study. In: Cephalalgia. Band 33, Nr. 10, Juli 2013, S. 816–830, doi:10.1177/0333102412473667, PMID 23314784, PMC 3724276 (freier Volltext).
- ↑ a b Bundesinstitut für Arzneimittel und Medizinprodukte: Bewertung der Expertengruppe Off-Label im Bereich Neurologie/Psychiatrie nach § 35b Abs. 3 SGB V zur Anwendung von „Verapamil zur Prophylaxe des Clusterkopfschmerzes.“ 16. Juli 2012 ( des vom 29. März 2019 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ A. S. Cohen, M. S. Matharu, P. J. Goadsby: Electrocardiographic abnormalities in patients with cluster headache on verapamil therapy. In: Neurology. 69(7), 2007, S. 668–675. PMID 17698788
- ↑ H. Göbel, H. Holzgreve, A. Heinze, G. Deuschl, C. Engel, K. Kuhn: Retarded verapamil for cluster headache prophylaxis. In: Cephalalgia. 19(4), 1999, S. 458–459.
- ↑ D. W. Dodick, T. D. Rozen, P. J. Goadsby, S. D. Silberstein: Cluster headache. In: Cephalalgia. 20(6), 2000, S. 787–803. PMID 11167909.
- ↑ Das Portal für Arzneimittelinformationen des Bundes und der Länder: pharmnet-bund.de 6. Februar 2011.
- ↑ S. Schuh-Hofer, H. Israel, L. Neeb, U. Reuter, G. Arnold: The use of gabapentin in chronic cluster headache patients refractory to first-line therapy. In: Eur J Neurol. Band 14, Nr. 6, Juni 2007, S. 694–696, doi:10.1111/j.1468-1331.2007.01738.x, PMID 17539953.
- ↑ M. Karst, J. H. Halpern, M. Bernateck, T. Passie: The non-hallucinogen 2-bromo-lysergic acid diethylamide as preventative treatment for cluster headache: an open, non-randomized case series. In: Cephalalgia. Band 30, Nr. 9, September 2010, S. 1140–1144, doi:10.1177/0333102410363490, PMID 20713566. – Kommentar in der DMKG Kopfschmerz-News. 3/2009, S. 59–60 (PDF; 498 kB) (PDF)
- ↑ A. Ambrosini, M. Vandenheede, P. Rossi, F. Aloj, E. Sauli, F. Pierelli, J. Schoenen: Suboccipital injection with a mixture of rapid- and long-acting steroids in cluster headache: a double-blind placebo-controlled study. In: Pain. 118(1-2), Nov 2005, S. 92–96. Epub 2005 Oct 3. PMID 16202532, doi:10.1016/j.pain.2005.07.015, PAIN abstract + free full text. Comment in: Pain. 121(3), Apr 2006, S. 281–282. PMID 16513278, doi:10.1016/j.pain.2006.01.005
- ↑ Felisati u. a.: Sphenopalatine endoscopic ganglion block: a revision of a traditional technique for cluster headache. In: Laryngoscope. (2006) (Zusammenfassung) PMID 16885751
- ↑ Donnet u. a.: Trigeminal nerve radiosurgical treatment in intractable chronic cluster headache: unexpected high toxicity. In: Neurosurgery. 59(6), 2006, S. 1252–1257. PMID 17277687.
- ↑ McClelland u. a.: Long-term results of radiosurgery for refractory cluster headache. In: Neurosurgery. 59(6), 2006, S. 1258–1262. PMID 17277688
- ↑ McClelland u. a.: Repeat trigeminal nerve radiosurgery for refractory cluster headache fails to provide long-term pain relief. In: Headache. 47(2), 2007, S. 298–300. PMID 17300376.
- ↑ Burns u. a.: Treatment of medically intractable cluster headache by occipital nerve stimulation: long-term follow-up of eight patients. In: The Lancet. 369(9567), 2007, S. 1099–1106. PMID 17398309
- ↑ Magis u. a.: Occipital nerve stimulation for drug-resistant chronic cluster headache: a prospective pilot study. In: Lancet Neurology. 6(4), 2007, S. 314–321. PMID 17362835.
- ↑ Leone u. a.: Stimulation of occipital nerve for drug-resistant chronic cluster headache. In: Lancet Neurology. 6(4), 2007, S. 289–291. PMID 17362827.
- ↑ M. Leone u. a.: Hypothalamic stimulation for intractable cluster headache: long-term experience. In: Neurology. 67(1), 2006, S. 150–152. PMID 16832097.
- ↑ S. Evers, P. Kropp, R. Pothmann, F. Heinen, F. Ebinger: Therapie idiopathischer Kopfschmerzen im Kindes- und Jugendalter – Revidierte Empfehlungen der Deutschen Migräne- und Kopfschmerzgesellschaft (DMKG) und der Gesellschaft für Neuropädiatrie (GNP). In: Nervenheilkunde. Band 27, Dezember 2008, S. 1127–1137. DMKG (PDF; 472 kB) schattauer.de ( des vom 20. März 2015 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Gebrauchsinformationen Imigran® Nasal mite 10 mg, Stand 9. Januar 2018, abgerufen am 29. März 2019 (PDF)
- ↑ Gebrauchsinformationen AscoTop® Nasalspray, Dezember 2010 ( des vom 13. März 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ https://www.dietdoctor.com/keto-has-given-me-my-life-back
- ↑ Di Lorenzo C, Coppola G, Di Lenola D, Evangelista M, Sirianni G, Rossi P, Di Lorenzo G, Serrao M, Pierelli F: Efficacy of Modified Atkins Ketogenic Diet in Chronic Cluster Headache: An Open-Label, Single-Arm, Clinical Trial. In: Front Neurol. 9. Jahrgang, 2018, S. 64, doi:10.3389/fneur.2018.00064, PMID 29483892, PMC 5816269 (freier Volltext).
- ↑ Peter Batcheller: A Survey of Cluster Headache (CH) Sufferers Using Vitamin D3 as a CH Preventative. In: Neurology. 82 (Sup 10), 2014, S. P1.256.
- ↑ R. A. Sewell: Response of Cluster Headache to Kudzu. In: Headache. 2009 Jan; 49 (1), S. 98–105. PMID 19125878 doi:10.1111/j.1526-4610.2008.01268.x
- ↑ R. A. Sewell, J. H. Halpern, H. G. Pope Jr: Response of cluster headache to psilocybin and LSD. ( des vom 18. April 2011 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF; 245 kB) In: Neurology. 66(12), 2006, S. 1920–1922. PMID 16801660.
- ↑ Rich Haridy: Psilocybin & migraine: First of its kind trial reports promising results. 23. November 2020, abgerufen am 25. November 2020 (amerikanisches Englisch).
- ↑ Psilocybin for the Treatment of Cluster Headache - Full Text View - ClinicalTrials.gov. Abgerufen am 25. November 2020 (englisch).
- ↑ H. Göbel, H. C. Diener, K. H. Grotemeyer, V. Pfaffenrath: Therapie des Clusterkopfschmerzes. In: Schmerz. Band 12, Nr. 1, Februar 1998, S. 39–52, doi:10.1007/s004829800015, PMID 12799991.
- ↑ Peter J. Goadsby, David W. Dodick, Massimo Leone, Jennifer N. Bardos, Tina M. Oakes, Brian A. Millen, Chunmei Zhou, Sherie A. Dowsett, Sheena K. Aurora, Andrew H. Ahn, Jyun-Yan Yang, Robert R. Conley, James M. Martinez et al.: Trial of Galcanezumab in Prevention of Episodic Cluster Headache. In: New England Journal of Medicine. Band 381, Nr. 2, 11. Juli 2019, S. 132–141, doi:10.1056/NEJMoa1813440.
- ↑ H. Isler: A hidden dimension in headache work: applied history of medicine. In: Headache. Band 26, Nr. 1, 1986, S. 27–29. PMID 3536800.
- ↑ P. J. Koehler: Prevalence of headache in Tulp’s Observationes Medicae (1641) with a description of cluster headache. In: Cephalalgia. Band 13, Nr. 5, 1993, S. 318–320. PMID 8242723.
- ↑ H. R. Isler: Thomas Willis' two Chapters on Headache of 1672: A First Attempt to Apply the „New Science“ to this Topic. In: Headache. Band 26, Nr. 2, 1986, S. 95–98. PMID 3514551, doi:10.1111/j.1526-4610.1986.hed2602095.x.
- ↑ H. R. Isler: Episodic cluster headache from a textbook of 1745: van Swieten’s classic description. In: Cephalalgia. Band 13, Nr. 3, 1993, S. 172–174. PMID 8358775
- ↑ M. H. Romberg: Lehrbuch der Nervenkrankheiten des Menschen. Duncker. Berlin 1840–1846.
- ↑ S. H. Ahamed, N. S. Jones: What is Sluder’s neuralgia? In: Laryngology and Otology. Band 117, Nr. 6, 2003, S. 437–443. PMID 12818050.
- ↑ a b K. A. Ekbom: Ergotamine tartrate orally in Horton’s ‘Histaminic cephalgia’ (also called Harris’s ‘ciliary neuralgia’). In: Acta Psychiatr Scand. Band 46, 1947, S. 106–113.
- ↑ H. R. Isler: Independent historical development of the concepts of cluster headache and trigeminal neuralgia. In: Functional neurology. Band 2, Nr. 2, 1987, S. 141–148. PMID 3311902.
- ↑ W. Harris: Neuritis and Neuralgia. Oxford Univ. Press, Oxford 1926.
- ↑ W. Harris: Ciliary (migrainous) neuralgia and its treatment. In: Br Med J. Band 1, 1936, S. 457–460.
- ↑ a b C. J. Boes, D. J. Capobianco, M. S. Matharu, P. J. Goadsby: Wilfred Harris’ early description of cluster headache. In: Cephalalgia. Band 22, 2002, S. 320–326. PMID 12100097
- ↑ Ottar Sjaastad: Cluster Headache Syndrome. W.B. Saunders, London 1992, ISBN 0-7020-1554-7, S. 6–18.
- ↑ W. Harris: The facial neuralgias. Humphrey Milford, Oxford University Press, London 1937 – zitiert nach Boes (2002).
- ↑ H. H. Vail: Vidian neuralgia, with special reference to eye and orbital pain in suppuration of petrous apex. In: Ann Otolaryngol. Band 41, 1932, S. 837.
- ↑ DIMDI: Internationale Klassifikation der Krankheiten (ICD-10)
- ↑ A. May: Die Zukunft der Kopfschmerzen. In: Schmerz. Band 18, Nr. 5, Oktober 2004, S. 349–350, doi:10.1007/s00482-004-0365-8, PMID 15449165.
- ↑ H. G. Markley, D. C. Buse: Cluster headache: myths and the evidence. In: Curr Pain Headache Rep. Band 10, Nr. 2, April 2006, S. 137–141, doi:10.1007/s11916-006-0025-z, PMID 16539867.
- ↑ B. T. Horton: Histaminic cephalgia. In: J Lancet. Band 72, Nr. 2, 1952, S. 92–98. PMID 14908316.
- ↑ B. T. Horton: Histaminic cephalgia: differential diagnosis and treatment. In: Bull Tufts N Engl Med Cent. Band 1, Nr. 3, 1955, S. 143–156. PMID 13284539.
- ↑ D. J. Capobianco, J. W. Swanson, B. T. Horton: Neurologic contributions of Bayard T. Horton. In: Mayo Clin Proc. Band 73, Nr. 9, September 1998, S. 912–915, doi:10.4065/73.9.912, PMID 9737233.
- ↑ B. T. Horton, A. R. MacLean, W. Craig: A New Syndrome of Vascular Headache: Results of Treatment with Histamine. In: Proc Staff Meet, Mayo Clinic. Band 14, 1939, S. 257.
- ↑ E. C. Kunkle u. a.: Recurrent brief headache in cluster pattern. In: Trans Am Neurol Assoc. Band 56, Nr. 77, 1952, S. 240–243. PMID 13038844.
- ↑ Ad Hoc Committee on Classification of Headache: Classification of Headache. In: JAMA. Band 179, 1962, S. 717–718.

|
Hinweis: Dieser Artikel basiert zum Teil auf GFDL-lizenzierten Texten, die aus dem CK-Wissen-Wiki übernommen wurden. Eine Liste der ursprünglichen Autoren befindet sich auf den Versionsseiten der CK-Wissen Artikel Geschichte des Cluster-Kopfschmerzes, Symptome, Symptomatischer Cluster-Kopfschmerz, Diagnose, Ursachen, Behandlung, Trigger, Okzipitale Nervenstimulation und Tiefenhirnstimulation. |


