Interskalenäre Blockade
Die Interskalenäre Blockade (auch interskalenäre Plexus-brachialis-Blockade nach Alon P. Winnie, interskalenäre Plexusanästhesie) ist ein Regionalanästhesieverfahren, das operative Eingriffe an Arm und Schulter und nach der Operation eine wirksame Schmerztherapie ermöglicht. Dabei werden durch die Injektion von Lokalanästhetika im Bereich der Musculi scaleni (Treppenmuskeln) am Hals die Wurzeln des Plexus brachialis (Armnervengeflecht) reversibel blockiert. Die interskalenäre Blockade ist ein relativ einfach durchzuführendes und nebenwirkungsarmes Verfahren, das prinzipiell als alleiniges Anästhesieverfahren bei Eingriffen an Schulter/Oberarm geeignet ist, häufig aber mit einer Narkose kombiniert wird (Kombinationsanästhesie), wodurch sich der Bedarf an Narkosemitteln reduziert. Meist wird ein Schmerzkatheter eingelegt (Interskalenärkatheter, ISK), über den nach dem Eingriff weiter Lokalanästhetika appliziert werden können, was eine sehr effiziente Schmerzbehandlung ermöglicht.
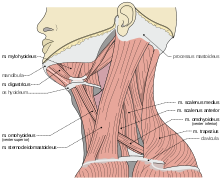
Anwendungsgebiete
[Bearbeiten | Quelltext bearbeiten]Durch die interskalenäre Blockade wird insbesondere der obere Anteil des Plexus brachialis betäubt, der das äußere Drittel des Schlüsselbeins, die Schulter und die Außenseite des Oberarmes versorgt, so dass sich das Verfahren bei Operationen in diesem Gebiet eignet. Eine Anästhesie von Unterarm und Hand wird dagegen nur unzureichend bewirkt, dort ist die Durchführung einer infraklavikulären oder axillären Blockade sinnvoll.
Gegenanzeigen (Kontraindikationen) sind Infektionen oder Tumoren im Hals-/Schulterbereich sowie Ablehnung oder fehlende Kooperation durch den Patienten. Störungen der Blutgerinnung oder die Einnahme von gerinnungshemmenden Medikamenten stellen relative Kontraindikationen dar.
Durchführung
[Bearbeiten | Quelltext bearbeiten]
Heute wird die Punktion meist in der Modifikation nach Meier[1] der Winnie-Technik[2] durchgeführt. Dabei wird bei leicht zur Gegenseite gedrehtem Kopf am Hinterrand des Musculus sternocleidomastoideus (großer Kopfwender) die hintere Skalenuslücke (zwischen Musculus scalenus anterior und Musculus scalenus medius) getastet und in Richtung Schlüsselbeinmitte leicht nach lateral gerichtet punktiert.
Die Identifikation der Nerven kann durch verschiedene Vorgehensweisen erfolgen. Meist wird das Aufsuchen mit Hilfe eines Nervenstimulators durchgeführt, der mit dem Ende der Punktionskanüle verbunden ist. Die Lage der Nadelspitze in der Nähe der Nerven zeigt sich dabei durch Muskelzuckungen in der Schulter (M. deltoideus, M. biceps brachii). Auch eine ultraschallgesteuerte Punktion, gegebenenfalls in Kombination zum Nervenstimulator, ist möglich.
Bei Punktionen mit Nervenstimulator werden etwa 40 ml Lokalanästhetikum injiziert, bei ultraschallgezielten Blockaden reichen bereits 10–15 ml Lokalanästhetikum für eine suffiziente Blockade aus.[3] Es werden bevorzugt längerwirksame Lokalanästhetika wie Ropivacain genutzt. Um das Einsetzen der Wirkung, was 10–30 Minuten dauert, zu beschleunigen, werden auch schnell- und kurzwirksamere Substanzen wie Prilocain oder Mepivacain in Kombination eingesetzt.
Die hintere (posteriore) Punktion nach Pippa[4] wird seltener praktiziert.
Nebenwirkungen
[Bearbeiten | Quelltext bearbeiten]Nervenschädigungen können durch direkte Verletzung mit der Kanüle oder durch toxische Effekte von Lokalanästhetika ausgelöst werden, die versehentlich in den Nerven (intraneural) eingespritzt werden. Diese Schäden lassen sich durch das Verwenden von stumpfen Kanülen und das Unterlassen von Injektionen bei Missempfindungen (Parästhesien) während der Durchführung vermeiden und sind extrem selten. Durch die versehentliche Injektion in Blutgefäße (intravasal) sind Auswirkungen auf das Herz-Kreislaufsystem (Bradykardie, Hypotonie, Kreislaufstillstand bei hohen Dosen) oder zentrale Nervensystem (Krampfanfälle, Bewusstseinsstörungen) möglich.
Möglich ist, dass durch eine Mitbetäubung von sympathischen Nervenfasern des Ganglion stellatum ein temporäres Horner-Syndrom auftritt. Ebenso ist durch eine Anästhesie des Nervus phrenicus eine einseitige Zwerchfelllähmung und bei Betäubung des Nervus recurrens Heiserkeit möglich. Vorbestehende Schäden dieser Nerven auf der Gegenseite verbieten die Anwendung der interskalenären Blockade, da es bei beidseitigem Ausfall dieser Nerven zu Luftnot kommen kann.
Literatur
[Bearbeiten | Quelltext bearbeiten]- Q. H. De Tran, A. Clemente, J. Doan, R. J. Finlayson: Brachial plexus blocks: a review of approaches and techniques. In: Can J Anaesth. 54(8), Aug 2007, S. 662–674. Review. PMID 17666721
- Danilo Jankovic: Regionalblockaden und Infiltrationstherapie, 3. Auflage. Abw Wissenschaftsverlag, 2003, ISBN 3-936072-16-7.
- Gisela Meier, Johannes Büttner: Kompendium der peripheren Blockaden. 6. Auflage. Arcis-Verlag, 2008, ISBN 978-3-89075-177-1.
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ G. Meier, C. Bauereis, C. Heinrich: Der interskalenäre Plexuskatheter zur Anästhesie und postoperativen Schmerztherapie. In: Anaesthesist. 46(8), Aug 1997, S. 715–719. PMID 9382210
- ↑ A. P. Winnie: Interscalene brachial plexus block. In: Anesth Analg. 49(3), Mai-Jun 1970, S. 455–466. PMID 5534420
- ↑ P. Marhofer, M. Greher, S. Kapral: Ultrasound guidance in regional anaesthesia. In: Br J Anaesth. 94(1), Jan 2005, S. 7–17. Review. PMID 15277302
- ↑ P. Pippa, E. Cominelli, C. Marinelle, S. Aito: Brachial plexus block using the posterior approach. In: Eur J Anaesth. 7, 1990, S. 411–420.