Mediainfarkt
| Klassifikation nach ICD-10 | |
|---|---|
| I63 | Hirninfarkt |
| ICD-10 online (WHO-Version 2019) | |

Als Mediainfarkt wird eine besonders lokalisierte Form des ischämischen Schlaganfalls (Hirninfarkt) bezeichnet. Der Ausdruck bezieht sich auf einen Verschluss eines der Hauptgefäße im Gehirn, der Arteria cerebri media („mittlere Gehirnarterie“). Etwa 50 % der Hirninfarkte liegen im Versorgungsgebiet der Arteria cerebri media.[1]
Ursache
[Bearbeiten | Quelltext bearbeiten]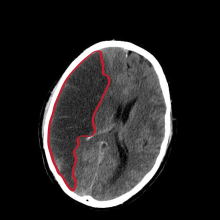
Der Mediainfarkt ist ein meist embolischer Verschluss der A. cerebri media. Diese Form des ischämischen Schlaganfalls ist eine der häufigsten, da es sich bei der A. cerebri media um die direkte Fortführung der Arteria carotis interna handelt. Möglich sind auch Blutungen und entzündliche Prozesse.
Risikofaktoren sind Grunderkrankungen wie Diabetes mellitus, Arteriosklerose und arterielle Hypertonie. Häufig sind auch Embolien aus dem Herzen, z. B. bei Vorhofflimmern (kardiale Embolie).
Klassifikation
[Bearbeiten | Quelltext bearbeiten]Es wird grob zwischen komplettem Mediainfarkt und Mediateilinfarkt unterschieden. Eine Sonderform ist der maligne Mediainfarkt, der aus großen Mediainfarkten entstehen kann. Er ist gekennzeichnet durch eine lebensgefährliche Hirndrucksteigerung, die durch das 2–5 Tage nach Infarktereignis entstehende Infarktödem verursacht wird.
Krankheitsentstehung
[Bearbeiten | Quelltext bearbeiten]Durch den Verschluss kommt es zu einer Ischämie des dahinterliegenden Gewebes. Folge ist ein Absterben der Nervenzellen mit bleibenden körperlichen Schäden, da untergegangene Nervenzellen nicht ersetzt werden. Bei einem Infarkt handelt es sich immer um Untergang eines Gewebes. Ein nur kurzzeitiger Verschluss oder eine Verengung, wobei die Symptome innerhalb einer Stunde rückläufig sind, wird als transitorische ischämische Attacke (kurz TIA) bezeichnet.
Klinische Erscheinungen
[Bearbeiten | Quelltext bearbeiten]Da das Versorgungsgebiet der A. cerebri media die Capsula interna einschließt, sind beim Mediainfarkt nahezu alle motorischen und sensorischen Ausfälle möglich, die das klinische Bild eines Schlaganfalls ausmachen. Dazu können insbesondere Paresen, Aphasien und sensible Störungen auftreten. Die Symptome treten in der Regel immer auf der gegenüberliegenden Seite der Hemisphäre des Infarktgeschehens auf, da die Faserbahnen der Capsula interna kreuzen. Der Betroffene blickt mit den Augen nach oben auf jene Hirnhälfte in der sich der Insult ereignet hat. Die Betroffenen erleiden regelmäßig Sprachstörungen.
Wird ein Hirninfarkt frühkindlich oder vorgeburtlich erworben, kann es zu knöchernen Veränderungen an Hirn- und Gesichtsschädel kommen, dem Dyke-Davidoff-Masson-Syndrom.
Therapie
[Bearbeiten | Quelltext bearbeiten]Nach Ausschluss einer Blutung mittels Computertomographie und Ausschluss anderer Kontraindikationen wird eine zügige Lysetherapie angestrebt, wenn das Zeitintervall zwischen Symptombeginn und Therapiebeginn nicht länger als 4,5 Stunden ist. Prinzipiell sollte der Patient einer möglichst schnellen Behandlung in einem Krankenhaus mit Stroke Unit zugeführt werden. Es gibt darüber hinaus die Möglichkeit, einen Hirninfarkt mittels eines interventionellen Verfahrens zu therapieren.
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Claudio L. Basetti, Dirk M. Herrmann: Klinische Symptome und Syndrome in der vaskulären Neurologie In: Dirk M. Hermann, Thorsten Steiner, Hans C. Diener: Vaskuläre Neurologie: Zerebrale Ischämien, Hämorrhagien, Gefäßmissbildungen, Vaskulitiden und vaskuläre Demenz. Thieme-Verlag, 1. Auflage, Juni 2010. ISBN 978-3-13-146111-7, S. 19