Dihydralazin
| Strukturformel | |||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
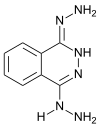
| |||||||||||||||||||
| Allgemeines | |||||||||||||||||||
| Freiname | Dihydralazin | ||||||||||||||||||
| Andere Namen | |||||||||||||||||||
| Summenformel | C8H10N6 | ||||||||||||||||||
| Kurzbeschreibung |
Orangefarbene Nadeln[1] | ||||||||||||||||||
| Externe Identifikatoren/Datenbanken | |||||||||||||||||||
| |||||||||||||||||||
| Arzneistoffangaben | |||||||||||||||||||
| ATC-Code | |||||||||||||||||||
| Wirkstoffklasse |
| ||||||||||||||||||
| Eigenschaften | |||||||||||||||||||
| Molare Masse | 190,21 g·mol−1 | ||||||||||||||||||
| Aggregatzustand |
fest | ||||||||||||||||||
| Schmelzpunkt | |||||||||||||||||||
| pKS-Wert |
4,06; 8,06[1] | ||||||||||||||||||
| Sicherheitshinweise | |||||||||||||||||||
| |||||||||||||||||||
| Toxikologische Daten | |||||||||||||||||||
| Soweit möglich und gebräuchlich, werden SI-Einheiten verwendet. Wenn nicht anders vermerkt, gelten die angegebenen Daten bei Standardbedingungen. | |||||||||||||||||||
Dihydralazin ist ein Vasodilatator, also ein gefäßerweiternder Arzneistoff, der vor allem in der Schwangerschaft als Antihypertonikum, also zur Bluthochdrucktherapie verwendet wird. Der Wirkstoff wurde 1949 erstmals von CIBA patentiert.[1] In Deutschland ist es unter dem Handelsnamen Nepresol® erhältlich; auch Generika sind im Handel.[1] Weltweit wird oft auch das verwandte Hydralazin eingesetzt.[1] Verwendet werden das Sulfat und das Mesilat (feinkristalline gelbe Salze).[1]
Pharmakologie[Bearbeiten | Quelltext bearbeiten]
Wirkweise und Pharmakokinetik[Bearbeiten | Quelltext bearbeiten]
Dihydralazin relaxiert die Zellen der glatten Muskulatur der Blutgefäße, wodurch Arterien und Arteriolen erweitert werden, was zu einer Senkung des peripheren Widerstandes führt. Der genaue Mechanismus, der zur Zellrelaxation führt, ist auf molekularer Ebene noch nicht bekannt.
Die Wirkung tritt nach intravenöser Applikation nach etwa 15 Minuten ein und hält dann drei bis vier Stunden an. Dihydralazin hat eine Bioverfügbarkeit von 30 bis 50 % und unterliegt einem hohen First-Pass-Effekt durch Acetylierung, wobei es einen Unterschied bei schnellen und langsamen Acetylierern gibt. Seine Metabolisierung erfolgt in der Leber, wo es acetyliert wird. Die totale Clearance von Dihydralazin beträgt etwa 8.000 ml je Minute (unabhängig vom Acetyliererstatus), seine Halbwertszeit 2,2–2,6 Stunden (abhängig vom Acetyliererstatus). Es hat ein Verteilungsvolumen von 7 l/kg.
Das Hauptanwendungsgebiet von Dihydralazin ist die intravenöse Therapie bei schwerer Präeklampsie. Dort wird es neben Methyldopa, Metoprolol und Nifedipin eingesetzt und war Mittel erster Wahl, da die Perfusion von Gebärmutter und Mutterkuchen nicht beeinflusst wird. Da es jedoch in die Muttermilch übergeht, darf nach Verabreichung nicht mehr gestillt werden. Eine Verwendung zur oralen Langzeittherapie ist prinzipiell möglich, jedoch wird es aufgrund der Nebenwirkungen inzwischen als nicht mehr dafür geeignet angesehen. Außerdem wird Dihydralazin aufgrund des Verdachts, das Risiko der vorzeitigen Plazentaablösung zu erhöhen, nicht mehr zur Therapie der Präeklampsie empfohlen.
Ein weiterer Anwendungsfall ist die Behandlung chronischer Nierenerkrankungen, woran etwa 15 % der Erwachsenen in der BRD leiden. Epigenetisch veränderte Bindegewebszellen (Fibroblasten) der Niere gelten als Auslöser: Die epigenetische Abschaltung des Gens „RASAL1“ verursacht das Fortschreiten des chronischen Nierenversagens. Spuren der Veränderungen sind mit einem Test im Blut erkennbar. Das Medikament „Dihydralazin“ macht die schädlichen Veränderungen rückgängig. Das Anhängen von Methylgruppen an die DNA modifiziert Nierenzellen-Erbgut derart, dass die Niere chronisch erkrankt. Dihydralazin dient seit 1947 als Blutdruckmedikament. Die Schutzwirkung für die Niere übersah man lange, weil Dihydralazin chronisch kranke Nieren nur schützt, wenn man es deutlich unterhalb der Dosis, die den Blutdruck senkt, verabreicht. Mit dem Nachweis schädlicher DNA-Methylierung im Blut kann nun ein individuelles Therapieansprechen auf Dihydralazin nachgewiesen werden.[4]
Nebenwirkungen[Bearbeiten | Quelltext bearbeiten]
In 90 % der Fälle wird mit Dihydralazin eine adäquate Blutdruckregulierung erreicht.
In neun randomisierten Studien, im Rahmen derer Dihydralazin mit anderen Antihypertonika verglichen wurde, kam es lediglich in einer einzigen Studie zu einer Häufung von Nebenwirkungen und Therapieversagen in der Dihydralazingruppe.
Als Folge der Arterienerweiterung kann es zu orthostatischer Dysregulation, pulsierenden Kopfschmerzen und zu einem sog. „Flush“, einer mit Hitzegefühlen einhergehenden Hautrötung im Gesicht, kommen, bis hin zum medikamenteninduzierten Lupus erythematodes, der sich jedoch nach Absetzen des Medikaments meist rasch vollständig zurückbildet. Zudem können Reflextachykardie und Angina Pectoris als sympathische Gegenregulation auftreten. Eine weitere Gegenregulation durch Aktivierung des Renin-Angiotensin-Aldosteron-Systems kann zu verringerter Natriumionen- und Wasserausscheidung führen, was wiederum in Ödemen resultieren kann.
Einzelnachweise[Bearbeiten | Quelltext bearbeiten]
- ↑ a b c d e f g h i Eintrag zu Dihydralazin. In: Römpp Online. Georg Thieme Verlag, abgerufen am 30. Juni 2019.
- ↑ Dieser Stoff wurde in Bezug auf seine Gefährlichkeit entweder noch nicht eingestuft oder eine verlässliche und zitierfähige Quelle hierzu wurde noch nicht gefunden.
- ↑ Eintrag zu Dihydralazine in der ChemIDplus-Datenbank der United States National Library of Medicine (NLM), abgerufen am 28. November 2018. (Seite nicht mehr abrufbar)
- ↑ Björn Tampe, Desiree Tampe, Elisabeth M. Zeisberg, Gerhard A. Müller, Wibke Bechtel-Walz, Michael Koziolek, Raghu Kalluri, Michael Zeisberg: Induction of Tet3-dependent Epigenetic Remodeling by Low-dose Hydralazine Attenuates Progression of Chronic Kidney Disease. In: EBioMedicine. Band 2, Nummer 1, 2015, S. 19–36, doi:10.1016/j.ebiom.2014.11.005. (freier Volltext)