Malaria
| Klassifikation nach ICD-10 | |
|---|---|
| B50 | Malaria tropica durch Plasmodium falciparum |
| B51 | Malaria tertiana durch Plasmodium vivax |
| B52 | Malaria quartana durch Plasmodium malariae |
| B53 | Sonstige parasitologisch bestätigte Malaria |
| B54 | Malaria, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |
Malaria – auch Sumpffieber, Paludismus, Wechselfieber, Marschenfieber, Febris intermittens, Kaltes Fieber oder veraltet Akklimatisationsfieber,[1] Klimafieber,[1] Küstenfieber,[1] Tropenfieber[1] genannt – ist eine Infektionskrankheit, die von einzelligen Parasiten der Gattung Plasmodium hervorgerufen wird. Sie wird heutzutage hauptsächlich in den Tropen und Subtropen durch den Stich einer weiblichen Stechmücke (Moskito) der Gattung Anopheles übertragen. Außerhalb dieser Gebiete verursachen gelegentlich durch den Luftverkehr eingeschleppte Moskitos die sogenannte „Flughafen-Malaria“. Alle Personen im direkten Umfeld von Flughäfen sind gefährdet, z. B. Flughafenbedienstete und Anwohner. Bis auf eine Übertragung durch Bluttransfusion und Laborunfälle ist eine Mensch-zu-Mensch-Ansteckung nur gelegentlich von der Mutter auf das ungeborene Kind möglich, wenn die Plazenta (besonders während der Geburt) verletzt wird. Der Mensch und die Anopheles-Mücken sind das wesentliche Erregerreservoir humanpathogener Plasmodien.
Die Malaria ist mit etwa 200 Millionen Erkrankten pro Jahr die häufigste Infektionskrankheit der Welt.[2][3][4][5] Mit wissenschaftlichen Computermodellen wurden für das Jahr 2010 rund 1,2 Millionen Todesfälle aufgrund einer Malariainfektion errechnet, nachdem Daten von 1980 bis 2010 gesammelt worden waren. Den Modellen nach erreichte die Zahl der Malariatoten im Jahr 2004 mit 1,8 Millionen einen Höhepunkt.[6]
Früher galten nur vier Erreger als humanpathogen: Plasmodium falciparum, Plasmodium vivax, Plasmodium ovale und Plasmodium malariae. Mittlerweile ist bekannt, dass eine weitere Art aus Südostasien, die bislang hauptsächlich als für Makaken gefährlich galt, auch in größerer Zahl als bislang angenommen den Menschen infizieren kann: Plasmodium knowlesi.[7] Hinsichtlich ihres Krankheitsverlaufes und ihrer geographischen Verbreitung unterscheiden sich die Erreger erheblich. Plasmodium falciparum ist der klinisch bedeutsamste und bedrohlichste Erreger der früher auch als bösartiges Wechselfieber[8] bezeichneten Malaria.
Im Wesentlichen werden, entsprechend den verschiedenen Malariaparasiten, drei Krankheitsbilder unterschieden: Malaria tropica, Malaria tertiana und Malaria quartana. Die Symptome der Malaria sind hohes, wiederkehrendes bis periodisches (Wechsel-)Fieber, Schüttelfrost, Beschwerden des Magen-Darm-Trakts und Krämpfe. Besonders bei Kindern kann die Krankheit rasch zu Koma und Tod führen. Die Frequenz der Fieberschübe ergibt sich aus der Länge der Vermehrungszyklen der Erreger.
In Österreich und der Schweiz ist die Krankheit meldepflichtig, in Deutschland die Erreger.
Wortherkunft
[Bearbeiten | Quelltext bearbeiten]Der Krankheitsname Malaria ist abgeleitet von italienisch mal’aria[9] („schlechte Luft“, die als schlechte Ausdünstung, genannt auch Miasma, insbesondere aus den Sümpfen steigt und seit der Antike für krankheitsverursachend, insbesondere beim Wechselfieber (Febris intermittens), gehalten wurde[10]), von lateinisch mala „schlecht“, und aer „Luft“. Der italienische Ausdruck mala aria bzw. mal aria für bösartige Wechselfieber findet sich 1709 in einem diese Erkrankung umfangreich behandelnden Werk des italienischen Mediziners Francesco Torti (1658–1741), eines Leibarztes von Francesco II. d’Este und Rinaldo d’Este,[11][12] der die Therapie mit Chinarinde förderte.[13] Der Anatom Jakob Henle erkannte später, dass die „Schlechte-Luft-Krankheit“ durch mikroskopisch kleine Lebewesen verursacht wird.[14]

Epidemiologie
[Bearbeiten | Quelltext bearbeiten]Geographische Verteilung
[Bearbeiten | Quelltext bearbeiten]Die geographische Verteilung der Malaria (vgl. Karte 2020 – aktuelle Karte bei der DTG, Weblinks) ähnelt im 21. Jahrhundert der Temperaturverteilung der Erde. Die als Überträger geeigneten Anophelesarten kommen auf allen Kontinenten (außer der Antarktis) vor, wobei das Verbreitungsgebiet der Anopheles-Mücke auf niedrige Meereshöhen (unter 2500 m am Äquator und unter 1500 m in den restlichen Regionen) begrenzt ist. Malaria war insbesondere gegen Ende des Zweiten Weltkriegs bis in den Norden Europas und Nordamerikas verbreitet. Das Risiko in den einzelnen Endemiegebieten ist sehr unterschiedlich, was auch saisonale und geographische Gründe hat. Im subsaharischen Afrika überwiegt Plasmodium falciparum deutlich vor allen anderen Plasmodienarten. Eine Rückkehr der Malaria nach Mitteleuropa durch die globale Erwärmung ist kontrovers diskutiert worden.[15][16][17]

Genetische Mutationen und Bedeutung der Malaria in der Menschheitsgeschichte
[Bearbeiten | Quelltext bearbeiten]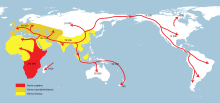
Der moderne Mensch (Homo sapiens) war während des größten Teils der Menschheitsgeschichte der Bedrohung durch Malaria-Infektionen ausgesetzt. Man schätzt, dass die ersten Vertreter des Homo sapiens vor ungefähr 200.000 Jahren in Ostafrika auftraten. Von dort breiteten sie sich allmählich über die ganze Erde aus. Die klimatisch kalten und malariafreien Regionen der Welt wurden erst in den letzten 20.000–30.000 Jahren durch moderne Menschen besiedelt.
Im Laufe der Zeit sind in der menschlichen Population Mutationen aufgetreten, die eine gewisse Resistenz gegen die schweren Verlaufsformen der Malaria bieten. Diese Mutationen betreffen die Erythrozyten (roten Blutkörperchen), in denen sich der Malaria-Parasit entwickelt. Es handelt sich in erster Linie um Mutationen in den Genen des Hämoglobins (Hämoglobinopathien), aber auch um Mutationen im Stoffwechsel der Erythrozyten:
- Bildung von Hämoglobin-Mutanten:
- Sichelzellenanämie (Bildung von Hämoglobin S, im tropischen Afrika)
- Hämoglobin C (in Westafrika)
- Hämoglobin E (in Südostasien)
- Hämoglobin D (in Indien)
- Verminderte Synthese des Hämoglobins:
- α-/β-Thalassämie (im Mittelmeerraum, ganz Südasien, Nordafrika)
- Enzymdefekte im Erythrozytenstoffwechsel:
Heterozygote Anlageträger (mit nur einem mutierten Allel) können an Malaria erkranken, sind jedoch vor den schweren Verlaufsformen geschützt, da sich die Malariaparasiten nicht so gut in den Erythrozyten vermehren können. Homozygote Anlageträger (beide Allele mutiert) haben unbehandelt häufig eine deutlich verkürzte Lebenserwartung (z. B. bei Sichelzellanämie), da die Funktion der Erythrozyten gestört ist. Weltweit gesehen sind etwa 8 % der heutigen Weltbevölkerung von einer der obigen Mutationen betroffen. Die Hämoglobinopathien sind damit die bei weitem häufigsten menschlichen Erbkrankheiten. In manchen Regionen der Welt (Gebiet um die ostafrikanischen Seen, Teile Südostasiens) sind bis zu 50 % der dortigen Bevölkerung Anlageträger. Die Tatsache, dass sich derartige Mutationen, die größtenteils erhebliche Nachteile vor allem in homozygoter Form für den jeweiligen Träger mit sich bringen, in der menschlichen Population haben halten können, ist ein eindrucksvoller Beleg dafür, welchen großen genetischen Druck die Malaria auf die Menschheitsentwicklung ausgeübt hat. In Gebieten mit seltenerem oder nur episodischem Auftreten der Malaria (Nordeuropa, Nordasien) sind die oben genannten Mutationen bei der einheimischen Bevölkerung nicht zu finden, sie sind durch den Selektionsdruck innerhalb einiger tausend Jahre eliminiert worden.
Daneben ist seit 2012 bekannt, dass es Genvariationen (Polymorphismen) in zwei Genen gibt, deren Träger seltener einen lebensgefährlichen Verlauf der Malaria zeigen. Das eine dieser Gene steuert die Zellmembranpumpe für Kalzium, die unter anderem auch auf Erythrozyten vorhanden ist, das andere spielt eine Rolle bei der Abdichtung von Gefäßwänden. Bei Trägern der Blutgruppe 0 ist ebenso eine verringerte Wahrscheinlichkeit für einen schweren Krankheitsverlauf zu beobachten.[18]
Jährliche Opfer und Inzidenz
[Bearbeiten | Quelltext bearbeiten]Nach Angaben der Weltgesundheitsorganisation (WHO) sterben weltweit jährlich knapp eine halbe Million Menschen an Malaria.[19] 90 % der Erkrankten leben auf dem afrikanischen Kontinent. Die Zahl der Malariakranken weltweit wird nach Zahlen des Robert Koch-Institutes auf 300–500 Millionen Fälle geschätzt.[20] Die WHO schätzte die Zahl der Malariafälle 2016 auf 216 Millionen.[21]
In Deutschland wurden bis 2013 jährlich ca. 700 Erkrankte gemeldet, von denen 3–8 starben (0,3–0,9 %). Der Großteil der Patienten ist in afrikanischen Endemiegebieten unterwegs gewesen (ca. 87 %).
| Jahr | 1980 | 1981 | 1982 | 1983 | 1984 | 1985 |
|---|---|---|---|---|---|---|
| Gemeldete Fälle in der Bundesrepublik Deutschland mit West-Berlin | 573 | 393 | 514 | 447 | 482 | 530 |
| Jahr | 1996 | 1998 | 1999 | 2000 | 2001 | 2002 | 2003 | 2004 | 2005 | 2006 | 2007 | 2008 | 2009 | 2010 | 2011 | 2012 | 2013 | 2014 | 2015 |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Gemeldete Fälle in Deutschland[22] |
> 1000 | 1008 | 931 | 800 | 1049 | 860 | 820 | 709 | 632 | 569 | 542 | 554 | 526 | 633 | 563 | 551 | 638 | 1007 | 1062 |
Erreger
[Bearbeiten | Quelltext bearbeiten]Liste humanpathogener Erreger
[Bearbeiten | Quelltext bearbeiten]
| ||||||||||||||||||||||||
| (* bei unzureichender Malariaprophylaxe) |
Der Erreger gehört zu den Apikomplexa. Für den Menschen gefährlich sind die Erreger Plasmodium falciparum[24], Plasmodium vivax, Plasmodium ovale, Plasmodium malariae und Plasmodium knowlesi.
Darüber hinaus kann auch Plasmodium semiovale Malaria auslösen. Bei Mehrfachinfektionen mit gleichen oder verschiedenen Plasmodien können die Fieberanfälle auch unregelmäßig sein. Das sonst regelmäßige typische Wechselfieber bleibt aus, es herrscht unregelmäßiges und gegebenenfalls dauerhaftes Fieber. Da der schizogone Zyklus von P. knowlesi 24 h beträgt, manifestiert sich diese Infektion in Malaria quotidiana mit täglichen Fieberanfällen.
Der eng mit Plasmodium malariae verwandte, primär bei Neuweltaffen verbreitete Plasmodium brasilianum[25] wurde ebenfalls auch schon beim Menschen nachgewiesen.[26]
Lebenszyklus
[Bearbeiten | Quelltext bearbeiten]
Im Laufe ihres Lebenszyklus vollziehen die Erreger der Malaria, die Plasmodien, einen Wirtswechsel. Der Mensch dient dabei als Zwischenwirt. Als Endwirt dienen Stechmücken, insbesondere der Gattung Anopheles. In ihnen vermehren sich die Plasmodien.
Im Menschen (asexuelle Phase / Schizogonie)
[Bearbeiten | Quelltext bearbeiten]Nachdem der Mensch von einer infizierten Anopheles-Mücke gestochen worden ist, sondert sie mit ihrem Speichel, der Gerinnungshemmer enthält, mehrere hundert Sporozoiten ab. Diese werden mit dem Blutstrom zur Leber geleitet, wo sie in die Milz und vor allem in die Zellen des Lebergewebes eindringen und darin zum Leberschizont heranreifen. Dort vermehren (Teilung) sie sich, exoerythrozytäre Schizogonie genannt. Dadurch entstehen bis zu 30.000 Merozoiten. Der Schizont löst sich auf und gibt die Merozoiten schrittweise in Vesikel eingeschlossen in die Blutbahn ab. Bei Plasmodium vivax und Plasmodium ovale gehen nicht alle Merozoiten diesen Weg, ein kleiner Teil kann als Hypnozoit ungeteilt in der Leberzelle überdauern. In diesem Ruhezustand können sie über Monate bis Jahre vom Immunsystem unentdeckt verbleiben. Durch einen unbekannten Stimulus reifen die Hypnozoiten zu Schizonten heran, was zu charakteristischen Rückfällen der Malaria tertiana führt.[27]
Die Merozoiten gehen in den Blutkreislauf über und heften sich an Rezeptormoleküle von roten Blutkörperchen, woraufhin sie in diese eindringen können und dort innerhalb einer membranbegrenzten, parasitophoren Vakuole eingeschlossen sind. Mit dem Befall der roten Blutkörperchen beginnt die Erythrozytäre Schizogonie. Die Merozoiten reifen daraufhin zu einem Trophozoiten heran. Der Erreger erscheint in diesem Stadium als Ring um seine eigene Nahrungsvakuole mit dunkel gefärbtem, randständigem Kern. Der Throphozoit reift weiter zu einem Schizonten, der sich hauptsächlich von Glukose und Hämoglobin ernährt. Dabei entsteht Häm, das allerdings sofort zu Hämozoin kristallisiert wird, da freies Häm für den Trophozoiten toxisch wirkt. Nach Vielfachteilung gehen aus dem Schizonten je nach Plasmodium-Art 6 bis 36 Merozoiten hervor. Diese sorgen durch ihre große Menge für ein Platzen des Erythrozyten und somit für ihre Verteilung im Blutplasma. Dort können die Merozoiten weitere Erythrozyten befallen und der asexuelle Zyklus beginnt von vorn. Die Schizogoniezyklen verlaufen nach kurzer Initialphase synchronisiert in regelmäßigen Abständen von 48 (Plasmodium vivax, ovale, falciparum, Letzteres aber unsynchronisiert) und 72 Stunden (Plasmodium malariae). Das auf die Zerstörung des Erythrozyten folgende Fieber tritt durch die Synchronisation dieses Zyklus dementsprechend alle 2 bzw. 3 Tage[23] auf (Malaria tertiana und Malaria quartana). Eine geringe Zahl der Merozoiten entwickeln sich weiter zu ihren Geschlechtsformen, den Gametozyten. Diese finden sich dann im Blut, wo sie nach einiger Zeit (Plasmodium vivax: 1 Tag, Plasmodium falciparum: bis zu 22 Tage) wieder absterben, sofern sie nicht von einer Anopheles-Mücke aufgenommen werden. Die männlichen Gametozyten werden Mikrogametozyten, die weiblichen Makrogametozyten genannt.
In der Mücke (sexuelle Phase/Sporogonie)
[Bearbeiten | Quelltext bearbeiten]Beim erneuten Stich einer Mücke werden die Gametozyten in die Mücke aufgenommen. Sie entwickeln sich in ihrem Darm zu Gameten. Der Mikrogamet penetriert den Makrogameten, und es entsteht eine Zygote. Diese verändert sich, nimmt eine längliche Form an und wird motil (= beweglich). Diese Zelle heißt nun Ookinet. Er lagert sich zwischen den Gewebeschichten des Mückendarms an und verwandelt sich dort zur Oozyste. In ihr entstehen bis zu 1.000 neue Sporozoiten. Nach ihrer Freisetzung wandern sie in die Speicheldrüsen der Mücke und stehen nun zur Neuinfektion bereit. Der Zyklus in der Anopheles dauert abhängig von der Außentemperatur zwischen 8 und 16 Tage. Dabei ist eine Mindesttemperatur von 15 °C erforderlich. Unterhalb dieser Temperatur kommt kein Zyklus mehr zustande.
Infektionswege Mensch zu Mensch
[Bearbeiten | Quelltext bearbeiten]Ohne den Weg über eine Mücke kann Malaria von Mensch zu Mensch über Blut übertragen werden.
Dafür sind zwei Möglichkeiten bekannt:
- über die verletzte Plazenta einer Schwangeren während der Geburt auf ihr Kind
- durch eine Bluttransfusion
Nach dem Tod einer 84-Jährigen am 18. März 2019 nach einer Operation mit Bluttransfusionen im Februar zuvor in Kärnten wurde berichtet, dass laut Staatsanwaltschaft Malaria ihren Tod verursacht hatte. Die Blutbeutel sind zu den Spendern zurückverfolgbar.
Spendenwillige müssen Auslandsreisen angeben und dürfen innerhalb von sechs Monaten nach Rückkehr aus einem von Malaria betroffenen Gebiet nicht spenden. Gespendetes Blut wird in Österreich nicht auf Malariaerreger untersucht.[28]
Pathogenese
[Bearbeiten | Quelltext bearbeiten]

Die mit Plasmodien infizierten, reifenden und platzenden roten Blutkörperchen setzen mit den Merozoiten Toxine (z. B. Phospholipide) frei, die wiederum zur Freisetzung von Zytokinen führen. Die Zytokine sind hauptsächlich für den Fieberanstieg und eine beobachtete Absenkung des Blutzuckerspiegels (Hypoglykämie) verantwortlich. Die mit einer Laktatazidose verbundene Hypoglykämie[29] wird nicht nur durch die Wirkung der Zytokine hervorgerufen, sondern ist auch eine Folge des Stoffwechsels der Parasiten. Ebenso kommt es bei hoher Parasitenanzahl im Blut (Hyperparasitämie) durch Auflösung (Lyse) der roten Blutkörperchen, Abbau von befallenen roten Blutkörperchen in der Milz und Dämpfung der Erythropoese im Knochenmark durch die Zytokinfreisetzung (insbesondere durch den Tumornekrosefaktor-Alpha) zu einer Anämie.
Immunologie
[Bearbeiten | Quelltext bearbeiten]Bei der Erstinfektion mit Malaria besteht das höchste Sterberisiko. Die Überlebenden entwickeln eine teilweise Immunität und Toleranz gegenüber den Plasmodien. Diese partielle Immunität verhindert allerdings keine Reinfektion und sinkt bei fehlendem Erregerkontakt schnell ab.[30] Der Erreger kann offensichtlich die immunologische Reaktion und das immunologische Gedächtnis behindern.[31] Das Zytokin MIF (macrophage migration inhibitory factor) spielt dabei eine besondere Rolle. Plasmodien können im Erythrozyten-Stadium PMIF (Plasmodium MIF) synthetisieren, welches die gleichen biologischen Wirkungen wie menschliches MIF hat.[32] PMIF kann die Differenzierung von Plasmodium-spezifischen CD4-T-Effektorzellen in langlebige Gedächtniszellen behindern.[33] Ohne langlebige Gedächtniszellen nimmt aber die Immunität nach einer Infektion viel rascher ab.
Darüber hinaus bestehen zwischen Plasmodium falciparum und den anderen Malariaerregern wichtige pathogenetische Unterschiede.
Plasmodium falciparum
[Bearbeiten | Quelltext bearbeiten]In den roten Blutkörperchen produziert der Trophozoit Proteine, wie zum Beispiel Pf EMP1 (Plasmodium falciparum infected erythrocyte membrane protein 1), welches eine Bindung der infizierten Blutkörperchen an das Endothel der Blutgefäße bewirkt. Die damit verbundenen Mikrozirkulationsstörungen erklären zumindest teilweise den deutlich schwereren Verlauf der durch Plasmodium falciparum hervorgerufenen Malaria tropica.
Die Anhaftung der roten Blutkörperchen am Endothel und die mangelnde Verformbarkeit der befallenen Zellen führt zu einer Verengung der Kapillaren und somit zu einer Störung der Sauerstoff- und Nährstoffversorgung der Umgebung. Dies hat im zentralen Nervensystem besonders dramatische Auswirkungen und die häufigen zentralen Komplikationen der Malaria tropica zur Folge. Besonders kleine Kinder können in ein lebensbedrohliches Koma verfallen (cerebrale Malaria).
Übrige Plasmodien
[Bearbeiten | Quelltext bearbeiten]Die übrigen Plasmodienarten sind nicht in der Lage, am Endothel zu haften, womit auch die geringere Anzahl an Durchblutungsstörungen und somit die geringe Gefährlichkeit zu erklären ist. Plasmodium malariae unterscheidet sich von den anderen humanpathogenen Plasmodien dadurch, dass es vereinzelt auch andere höhere Primaten befällt.
Klinisches Bild, Symptomatik
[Bearbeiten | Quelltext bearbeiten]Die Anzeichen und Symptome von Malaria beginnen typischerweise 8–25 Tage nach der Infektion,[34] können aber später bei denen auftreten, die unzureichend Antimalariamittel als Prävention eingenommen haben.[35] Erste Erscheinungsformen der für alle Malariaarten häufigen Krankheit ähneln grippeähnlichen Symptomen[36] und können anderen Erkrankungen wie Sepsis, Gastroenteritis und Viruserkrankungen ähneln. Die Symptome können Kopfschmerzen, Fieber, Zittern, Gelenkschmerzen, Erbrechen, hämolytische Anämie, Gelbsucht, Hämoglobin im Urin, Netzhautstörungen und Krämpfe umfassen.[37]
Das klassische Symptom der Malaria ist Paroxysmus – ein zyklisches Auftreten von plötzlicher gefühlter Kälte, gefolgt von Zittern und dann von Fieber und Schwitzen, das bei P. vivax- und P. ovale-Infektionen alle zwei Tage und bei P. malariae alle drei Tage auftritt. Die P. falciparum-Infektion kann alle 36-48 Stunden ein wiederkehrendes Fieber oder ein weniger ausgeprägtes und fast kontinuierliches Fieber verursachen.[38]
Schwere Malaria wird in der Regel durch P. falciparum (oft als Falciparum-Malaria bezeichnet) verursacht. Symptome der Falciparum-Malaria treten 9–30 Tage nach der Infektion auf.[36] Personen mit zerebraler Malaria weisen häufig neurologische Symptome auf, einschließlich abnormaler Haltung, Nystagmus, Lähmung (Versagen der Augen, sich in die gleiche Richtung zu drehen), Opisthotonus, Anfällen oder Koma.[36]
Komplikationen
[Bearbeiten | Quelltext bearbeiten]Malaria hat mehrere schwerwiegende Komplikationen. Dazu gehört die Entwicklung von Atemwegsbeschwerden, die bei bis zu 25 % der Erwachsenen und 40 % der Kinder mit schwerer P. falciparum-Malaria auftritt. Mögliche Ursachen sind die Atmungskompensation bei metabolischer Azidose, nicht-kardiogenes Lungenödem, begleitende Lungenentzündung und schwerer Anämie. Obwohl bei Kleinkindern mit schwerer Malaria selten, tritt bei 5–25 % der Erwachsenen und bis zu 29 % der Schwangeren ein akutes Atemnotsyndrom auf.[39] Die Koinfektion von HIV mit Malaria erhöht die Sterblichkeit.[40] Nierenversagen ist ein Merkmal des Schwarzwasserfiebers, bei dem Hämoglobin aus lysierten roten Blutkörperchen in den Urin gelangt.[36]
Eine Infektion mit P. falciparum kann zu zerebraler Malaria führen, einer Form schwerer Malaria, die Enzephalopathie beinhaltet. Sie ist mit einer retinalen Aufhellung verbunden, die ein nützliches klinisches Zeichen sein kann, um Malaria von anderen Ursachen des Fiebers zu unterscheiden.[41] Eine vergrößerte Milz, eine vergrößerte Leber oder beides, schwere Kopfschmerzen, niedriger Blutzucker und Hämoglobin im Urin mit Nierenversagen können auftreten.[36] Komplikationen können spontane Blutungen, Koagulopathie und Schock sein.[42] Malaria bei schwangeren Frauen ist eine wichtige Ursache für Totgeburten, Säuglingssterblichkeit, Abtreibung und geringes Geburtsgewicht,[43] vor allem bei P. falciparum-Infektionen, aber auch bei P. vivax.[44]
Aufgrund des unterschiedlichen Verlaufs der Erkrankung kann zwischen der Malaria tropica, der Malaria tertiana und der Malaria quartana unterschieden werden. Die Malaria tropica ist dabei die schwerste Verlaufsform der Malaria.
Malaria tropica
[Bearbeiten | Quelltext bearbeiten]Die Malaria tropica oder kurz Tropica (wegen ihres oft tödlichen Verlaufs auch Malaria perniciosa und Tertiana maligna genannt[45]) wird durch den Erreger Plasmodium falciparum (früher auch Plasmodium immaculatum genannt) verursacht und ist in Europa die am häufigsten eingeschleppte Malariaart.[46] Charakteristisch für die komplizierte, lebensbedrohliche Malaria tropica sind Schüttelfrost und die hohe Parasitämie (mit einem Anteil von mindestens 5 % Parasiten im Blut[47]), die teils ausgeprägte Anämie und die häufig vorkommenden neurologischen Komplikationen. Es kann ein rhythmischer Fieberverlauf vorliegen. Ein Fehlen der Fieberrhythmik ist jedoch kein Ausschlusskriterium einer Malaria tropica.
Inkubationszeit
[Bearbeiten | Quelltext bearbeiten]Zwischen dem Stich der Anopheles-Mücke und dem Krankheitsausbruch liegen im Mittel zwölf (7 bis 14) Tage. Erheblich kürzere Zeitintervalle treten bei einer Infektion mit erregerhaltigem Blut auf. Längere Inkubationszeiten sind unter Einnahme einer unzureichenden Chemoprophylaxe möglich.
Fieber
[Bearbeiten | Quelltext bearbeiten]Das typische wechselnde hämorrhagische Fieber mit Schüttelfrost beim Fieberanstieg und Schweißausbrüchen bei Entfieberung, wie es bei anderen Malariaformen auftritt, wird bei der Malaria tropica in der Regel nicht beobachtet. Daher kann man eine Malaria, eine Malaria tropica insbesondere, nicht allein aufgrund der Tatsache ausschließen, dass keine typische Fieberrhythmik[48] vorliegt. Ein hohes Fieber über 39,5 °C tritt häufig bei Kindern auf und ist als prognostisch ungünstig zu beurteilen. Häufig kommt es zu zentralen Komplikationen und Koma.
Neurologische Komplikationen
[Bearbeiten | Quelltext bearbeiten]Bewusstseinsstörungen, die bis zum Koma reichen können, stellen eine typische und auch lebensbedrohliche Komplikation der Malaria tropica dar. Dabei sind plötzliche Wechsel der Bewusstseinslage ohne Vorzeichen durchaus möglich. Es kann auch zu einer langsamen Eintrübung des Patienten kommen. Im Rahmen einer zerebralen Malaria können auch neurologische Herdsymptome wie Lähmungen und Krampfanfälle auftreten. Die normale neurologische Diagnostik führt hier kaum zu einer adäquaten Diagnose. Eine hohe Parasitenzahl im Blut dient als entscheidender Hinweis.
Bei Schwangeren und Kindern können Hypoglykämien auftreten, die allein oder mit der zentralen Problematik zum Koma führen.
Anämie
[Bearbeiten | Quelltext bearbeiten]Anämien treten häufig bei schweren Infektionen auf und sind bei einem Hämoglobinwert unter 8 g/dL eines der Zeichen einer komplizierten Malaria. Eine besondere Risikogruppe für schwere Anämien stellen Säuglinge und Kleinkinder dar. Meist handelt es sich um eine hämolytische Anämie durch Zerstörung roter Blutkörperchen. Wie oben erwähnt besitzt auch die Hemmung der Erythropoese eine gewisse Bedeutung. Die Schwere der Anämie korreliert stark mit dem Ausmaß des Parasitenbefalls.
Hämoglobinurie
[Bearbeiten | Quelltext bearbeiten]Der durch die massive Hämolyse angestiegene Hämoglobin-Spiegel im Blut führt zu einer Hämoglobinurie (daher die frühere Bezeichnung Schwarzwasserfieber, welches vor allem bei Malaria tropica nach Chiningebrauch beobachtet wurde[49]), dem Ausscheiden von Hämoglobin über die Nieren. Die dadurch verursachte Erhöhung des Hämoglobinanteils im Urin färbt ihn deutlich dunkler. Die mit bloßem Auge sichtbare Hämoglobinurie zählt zu den Kriterien einer komplizierten Malaria und kann zu einem akuten Nierenversagen führen. Zur Therapie des Schwarzwasserfiebers gehört das Absetzen von Chininpräparaten und die Gabe von Chloroquin.[50]
Veränderungen anderer Organsysteme
[Bearbeiten | Quelltext bearbeiten]
Im Laufe der Erkrankung kann es zu einer für die Malaria charakteristischen Vergrößerung der Milz (Splenomegalie, „Milztumor“) kommen, bedingt durch die große Zahl dort abzubauender Trümmer roter Blutkörperchen. In seltenen Fällen führt das Gewebswachstum zu einer Spannung der Kapsel, so dass diese leicht einreißen kann (Milzruptur). Den Magen-Darm-Trakt betreffende Symptome wie Durchfälle sind häufig und differentialdiagnostisch von Bedeutung, da sie bei fehlendem oder schwach ausgeprägtem Fieber zur falschen Diagnose bakterielle Enteritis führen können.
In bis zu zehn Prozent der Fälle kann eine Lungenbeteiligung auftreten, die von leichten Symptomen bis zu einem Lungenödem als Kriterium einer komplizierten Malaria reichen kann.
Nicht selten kommt es durch eine Durchblutungsstörung der Niere zu einem akuten Nierenversagen. Das Nierenversagen (mit einem Kreatininwert von über 250 µmol/L) gehört zu den Kriterien einer komplizierten Malaria.[51] Nach ausgeheilter Infektion erholt sich die Niere meist.
Meist kann eine Thrombozytopenie nachgewiesen werden.[52]
Malaria tertiana
[Bearbeiten | Quelltext bearbeiten]Die im Vergleich zur Malaria tropicana seltenere Malaria tertiana (ein kurz auch als Tertiana, Tertianfieber, früher auch Drittagfieber,[53] bezeichnetes „Wechselfieber bei Malaria mit fieberfreiem Intervall von einem Tag“[54] bzw. 48 Stunden) wird durch die Erreger Plasmodium vivax und Plasmodium ovale verursacht.[55][56] Sie ist eine der gutartigen Verlaufsformen der Malariaerkrankung. Es treten im Vergleich zur Malaria tropica kaum Komplikationen auf. Das Hauptproblem besteht darin, die unspezifischen Vorsymptome von der lebensbedrohlichen Malaria tropica abzugrenzen. Dies gelingt meist nur in der mikroskopischen Diagnostik.
Inkubationszeit
[Bearbeiten | Quelltext bearbeiten]Die Inkubationszeit beträgt etwa zwischen 12 und 18 (zwischen 9 und 21[57]) Tagen, kann aber auch mehrere Monate dauern, wenn der Verlauf der Infektion durch die Chemoprophylaxe verlangsamt wird.
Fieber
[Bearbeiten | Quelltext bearbeiten]Nach einer unspezifischen Prodromalphase von wenigen Tagen stellt sich normalerweise der typische Dreitagerhythmus des Fiebers ein, welcher der Malaria tertiana ihren Namen gab, d. h., am ersten und dritten Tag (sowie am fünften Tag usw.) kommt es (jeden zweiten Tag) zu einem Fieberschub. Innerhalb jedes 48-Stunden-Zeitraums gibt es in der Regel einen Fieberschub.
Die Fieberattacken gehorchen meist folgendem Schema:
- Froststadium (1 Stunde): Der Patient leidet unter Schüttelfrost und dem subjektiven Gefühl starker Kälte. In dieser Phase steigt die Temperatur steil an.
- Hitzestadium (4 Stunden): Die Haut brennt häufig quälend. Es treten schwere Übelkeit, Erbrechen und Mattigkeit auf. Die Temperatur kann über 40 °C betragen, die Haut ist im Gegensatz zum nächsten Stadium meist trocken.
- Schweißstadium (3 Stunden): Unter starkem Schwitzen sinkt die Temperatur bis zum Normalwert von 37 °C, Nachlassen der Mattigkeit noch vor Entfieberung.
Wie bei allen anderen Malariaformen gilt auch hier, dass das Fehlen der Fieberrhythmik keineswegs ausreicht, um die Krankheit auszuschließen.
Malaria quartana
[Bearbeiten | Quelltext bearbeiten]Die heute seltene, insbesondere in Afrika und Südostasien auftretende Malaria quartana (auch Quartana, von febris quartana, und viertägiges Fieber, früher auch Vierttagfieber,[58] genannt; veraltete deutsche Bezeichnung: „Quartanfieber“) wird durch den Erreger Plasmodium malariae verursacht. Auch hier handelt es sich um eine schwere fieberhafte, aber nur selten tödlich endende[59] Form der Malaria. Eine charakteristische Komplikation ist das nephrotische Syndrom. Besonders an dieser Form ist, dass es selbst nach über 50 Jahren noch zu Rezidiven kommen kann. Auch ist die Inkubationszeit erheblich länger als bei den beiden anderen Formen.
Inkubationszeit
[Bearbeiten | Quelltext bearbeiten]Die Inkubationszeit beträgt zwischen 16 und 50 (meist zwischen 19 und 41) Tagen. Somit ist sie erheblich länger als bei den übrigen Krankheitsformen.
Fieber
[Bearbeiten | Quelltext bearbeiten]Die Prodromalphase ist genauso unspezifisch wie die der Malaria tertiana. Schon nach wenigen Tagen stellt sich ein Viertagerhythmus des Fiebers ein.[60] Nach einem Tag mit Fieber sind zwei fieberfreie Tage zu beobachten, ehe am vierten Tag wieder Fieber folgt. Die Stadienabfolge (Frost-Hitze-Schweiß) am Fiebertag entspricht der Malaria tertiana. Auch hier gilt: fehlende Fieberrhythmik schließt die Diagnose Malaria nicht aus. Innerhalb jedes 72-Stunden-Zeitraums gibt es in der Regel (jeden dritten Tag) einen Fieberschub.
Nierenbeteiligung
[Bearbeiten | Quelltext bearbeiten]Im Verlauf der Malaria quartana kann es zu einer schweren Nierenbeteiligung kommen. Diese wird unter anderem als Malarianephrose bezeichnet. Es handelt sich hierbei um ein nephrotisches Syndrom mit folgenden Symptomen:
- niedriges Serumeiweiß Albumin (im Blutkreislauf mitverantwortlich für die Regulation des Wasserhaushalts)
- Wasseransammlung im Bindegewebe (Ödeme) und der Bauchhöhle (Aszites) durch den Albuminmangel
- erhöhtes Serumcholesterin
Epidemiologische Studien haben gezeigt, dass diese Komplikation gehäuft bei Kindern zwischen zwei und zehn Jahren im tropischen Afrika auftritt.
Rezidive
[Bearbeiten | Quelltext bearbeiten]Wie schon oben erwähnt, bilden sich im Lebenszyklus von Plasmodium vivax und Plasmodium ovale Ruheformen, die sogenannten Hypnozoiten, aus. Sie können der Anlass dafür sein, dass es nach einer Ruhephase von Monaten bis Jahren zum erneuten Ausbruch der Krankheit kommt. Diesem muss nicht unbedingt eine anamnestisch bekannte Malariaerkrankung vorausgehen. Die Rezidive sind besonders tückisch, da oft weder vom Patienten noch vom Arzt ein Zusammenhang mit der Malaria hergestellt wird. Das Besondere an Plasmodium malariae sind die Rezidive nach besonders langem krankheitsfreiem Intervall (mehrere Jahre). Rezidive nach Krankheitsfreiheit von mehr als 50 Jahren wurden beschrieben. Die Rezidive kommen aber hier nicht durch Hypnozoiten in der Leber zustande (es gibt keine Hypnozoitformen des Plasmodium malariae), sondern durch einen fortdauernden Parasitenbefall des Blutes. Dieser ist so gering, dass er mikroskopisch meist nicht nachgewiesen werden kann. Dies ist besonders in der Transfusionsmedizin in Endemiegebieten von großer klinischer Bedeutung, da es auch bei negativ getestetem Spender zu einer Malariaübertragung kommen kann, wenn Frischblut eingesetzt wird. Blutkonserven werden hingegen gekühlt gelagert, was Malaria-Erreger abtötet.[61] Rezidive können jedoch in der Regel durch medikamentöse Maßnahmen (in erster Linie unter Einsatz von Primaquin) langfristig unterbunden werden.
Diagnostik
[Bearbeiten | Quelltext bearbeiten]Zu den vor einer Therapie hilfreichen Informationen gehören Angaben zum Reiseland, zu einer bestehenden Prophylaxe sowie Vorerkrankungen. Die Diagnose Malaria sollte mit Hilfe labordiagnostischer Methoden zur parasitologischen Speziesdifferenzierung und Bestimmung der Parasitenzahl abgesichert werden. Die in der Praxis wichtigste und kostengünstigste Methode bei Malariaverdacht ist die mikroskopische Untersuchung von normalen Blutausstrichen (Dünner Tropfen) und dem bis zu 10-fach angereicherten Dicken Tropfen unter Verwendung der Giemsa-Färbung auf Plasmodien. Eine Differenzierung der vier Plasmodien ist anhand morphologischer Kriterien möglich (siehe Maurersche Fleckung oder Schüffnersche Tüpfelung). Die ermittelte Parasiten- und Leukozytenzahl ist ein Maß der Schwere der Erkrankung. Ein negatives Ergebnis der mikroskopischen Untersuchung kann aufgrund der geringen Sensitivität dieser Methode eine Malaria jedoch nicht ausschließen.

Alternativ können die Erreger der Malaria immunologisch und molekularbiologisch nachgewiesen werden. Die erstmals seit den frühen 1990er Jahren zur Verfügung stehenden Malaria-Schnelltests beruhen auf Nachweis parasitenspezifischer Antigene, sie geben binnen etwa 30 Minuten ein Ergebnis. Ein Testprogramm der Weltgesundheitsorganisation WHO für Malariaschnelltests von 2008 bis 2018 zeigte eine in diesem Zeitraum deutlich verbessertes Ergebnis der Tests, die in mit Malaria infizierten Blutproben den Erreger tatsächlich nachweisen können. Die Rate der falsch-positiven Tests (die eine Infektion anzeigen, obwohl keine besteht) stieg zunächst an, fiel aber in späteren Testperioden wieder ab. Die Schnelltests besitzen noch Defizite beim Nachweis der selteneren Erreger Plasmodium malariae, Plasmodium ovale und Plasmodium knowlesi.[62] Das mit Abstand sensitivste Verfahren für die Malaria-Diagnostik ist die Polymerase-Kettenreaktion (PCR). Sie ist jedoch aufgrund des hohen Material- und Zeitaufwands für den Akutfall wenig geeignet.
Auch allgemeine Untersuchungen gehören gegebenenfalls zur Diagnostik (Labor zur Bestimmung von Blutbild, Leber- und Nierenfunktion, Blutgasanalyse, Beurteilung der Lunge mit einem Röntgenbild und der Milz durch Ultraschall sowie ein EKG).[63]
Vorbeugung und Behandlung
[Bearbeiten | Quelltext bearbeiten]Da kein hundertprozentiger Schutz gegen Malaria besteht (fehlende Impfmöglichkeit gegen Malaria), sollte das Risiko einer Malariaerkrankung gesenkt werden. Der wirksamste Schutz ist der Verzicht auf Reisen in Gebiete, in denen Malaria übertragen wird (Endemiegebiete). Da dies nicht immer möglich ist, ist die Vermeidung von Insektenstichen (Expositionsprophylaxe) das wichtigste Element der Malariavorbeugung. Zusätzlich sollte durch vorbeugende Einnahme (Chemoprophylaxe) oder Mitführen (Stand-by-Therapie) von Malaria-Medikamenten das Risiko verringert werden, an einer schweren Malaria zu erkranken.[64]
Unabhängig davon, ob eine Chemoprophylaxe oder eine Stand-by-Therapie gewählt wurde, muss bei jedem unklaren Fieber in den Tropen und auch lange Zeit nach der Rückkehr umgehend ein Arzt aufgesucht werden. Dieser sollte mittels eines geeigneten Bluttests den Malariaverdacht schnellstmöglich bestätigen oder ausschließen, da eine nicht rechtzeitig behandelte Malaria tropica tödlich sein kann.
Eine Spontanheilung tritt bei Malaria tropica nach maximal acht Monaten, bei Malaria tertiana nach maximal drei Jahren ein. Bei Malaria quartana gibt es keine definitive Spontanheilung.[65]
Impfung
[Bearbeiten | Quelltext bearbeiten]Seit vielen Jahren wird ein geeigneter Malariaimpfstoff erforscht, wobei mehrere Impfstoffkandidaten entwickelt wurden. Eine Pilotierung des Impfstoffs RTS,S erfolgt seit 2019 in Malawi, Ghana und Kenia.[66] Nach Pilotversuchen mit 800.000 Kindern, bei denen tödliche Krankheitsverläufe laut der WHO um 30 % zurückgegangen waren, sprach die WHO im Oktober 2021 eine Empfehlung für eine breite Anwendung von RTS,S bei Kindern in Subsahara-Afrika und in anderen Malaria-Regionen aus.[67]
Im September 2022 wurden die Daten des Impfstoffkandidaten R21/Matrix-M in einer Phase-I/IIb-Studie an 5 bis 17 Monate alten Säuglingen und Kleinkindern ausgewertet. Hierbei sind vierfach geimpfte Kinder (Boosterimpfung ein Jahr nach dreifacher Grundimmunisierung) ca. 80 Prozent besser vor Erkrankungen geschützt als Probanden in der Kontrollgruppe (Tollwutimpfstoff Rabivax-S). Damit überschreitet R21/Matrix-M erstmals eine von der Weltgesundheitsorganisation (WHO) gesetzten Schwelle von 75 % Wirksamkeit.[68] Die Wirksamkeit und Verträglichkeit des Impfstoffkandidaten wird in einer Phase III-Studie mit 4800 Probanden an fünf Orten in Ost- und Westafrika untersucht.
Eine Reihe weiterer Impfstoffkandidaten befindet sich in klinischen Tests. Darunter sind auch Impfungen mit abgeschwächten Lebendparasiten oder solche auf mRNA-Basis (siehe Forschung).
Insektenschutz
[Bearbeiten | Quelltext bearbeiten]Der Insektenschutz (als Expositionsprophylaxe) ist der wichtigste Bestandteil der Malariavorbeugung. Dazu zählt das Tragen heller, hautbedeckender, langer Kleidung, der Aufenthalt in mückensicheren Räumen (insbesondere nachts; Klimaanlage, Fliegengitter, Moskitonetz) sowie die Behandlung von Haut und Kleidung mit moskitoabweisenden Mitteln, sogenannten Repellentien (z. B. Icaridin oder DEET). Die zusätzliche Verwendung von Insektiziden in Sprays (allen voran Pyrethroide), Verdampfern, Räucherspiralen („mosquito coils“) und ähnlichem kann zusätzlichen Schutz bieten. Nach wie vor schützen sich jedoch viele Reisende nicht konsequent gegen Mücken. So ergab eine im April 2006 veröffentlichte Untersuchung aus Frankreich, dass weniger als 10 % der an Malaria erkrankten Patienten Maßnahmen zur Abwehr von Insekten angewendet hatten.[69]
Chemoprophylaxe und Therapie
[Bearbeiten | Quelltext bearbeiten]
Insbesondere die Therapie der lebensbedrohlichen Malaria tropica sollte schnellstmöglich und im Krankenhaus erfolgen. Die Malaria tertiana und die seltene Malaria quartana sind zwar auch schwere fieberhafte Erkrankungen, enden aber nur selten tödlich.[70]
Für viele Reiseziele reicht es aus, für den tatsächlichen Krankheitsfall ein Medikament zur notfallmäßigen Eigenbehandlung (Stand-by-Therapie) mitzuführen. Dennoch wird eine Chemoprophylaxe (Dauereinnahme von Malariamedikamenten wie z. B. Hydroxochloroquin) unter Beachtung möglicher Arzneimittelnebenwirkungen und unter Berücksichtigung der persönlichen Gesundheitssituation (Vorerkrankungen, Immunstatus, …) bei Reisen in Malariagebiete mit hohem Infektionsrisiko häufig empfohlen.
Seit dem 17. Jahrhundert wird die Chinarinde und somit das daraus gewonnene Chinin zur Therapie der Malaria verwendet – die Legende besagt, dass britische Kolonialisten daher regelmäßig stark chininhaltiges Tonic Water tranken und, um den damals sehr bitteren Geschmack zu verbessern, dieses oft mit Gin mischten und so den Gin Tonic erfanden. Seit Mitte des 20. Jahrhunderts haben sich die Therapiemöglichkeiten vervielfacht und eine medikamentöse Vorbeugung ist möglich (Chemoprophylaxe). Das größte Problem bei der medikamentösen Vorbeugung und Behandlung ist eine zunehmende Resistenz des Erregers, insbesondere von Plasmodium falciparum. Zudem muss stets das Malariarisiko gegen das Risiko einer schwerwiegenden Arzneimittelnebenwirkung abgewogen werden. Die Deutsche Gesellschaft für Tropenmedizin und Internationale Gesundheit e. V. empfiehlt im Regelfall (Stand 2018):[71]
- in Gebieten mit mittlerem oder geringem Malariarisiko (z. B. Mittelamerika, Südostasien und Südamerika ohne Hochrisikogebiete): keine Prophylaxe, bei Erkrankung Notfalltherapie mit Artemether-Lumefantrin oder Atovaquon-Proguanil.
- in Gebieten mit hohem Malariarisiko und bekannten Resistenzen (z. B. Hochrisikogebiete in Afrika, Neuguinea, auf den Salomonen, im Landesinneren von Französisch-Guayana, Suriname und Guyana): Prophylaxe mit Atovaquon-Proguanil, Doxycyclin oder (bei begründeter medizinischer Indikation und unter Beachtung der besonderen Warnhinweise) Mefloquin.[72]
- in Gebieten mit sehr geringem Risiko (z. B. Ägypten, Paraguay): keine Prophylaxe, keine Notfalltherapie, bei Fieber Arzt aufsuchen und auf Reise hinweisen.
Des Weiteren stehen Chinin (zur Therapie, insbesondere bei der komplizierten Malaria tropica; nur unter ärztlicher Aufsicht), Dihydroartemisinin-Piperaquin (zur Behandlung; nur unter ärztlicher Aufsicht), Primaquin (Therapie der Malaria tertiana oder Malaria quartana; beugt Rezidiven vor; Verwendung zur Prophylaxe nur in Ausnahmefällen) und Proguanil (Prophylaxe; meist in Kombination mit Chloroquin; Verwendung nur noch in Ausnahmefällen) zur Verfügung.
In den frühen 1970er Jahren isolierte die chinesische Wissenschaftlerin Tu Youyou das Artemisinin, einen sekundären Pflanzenstoff, chemisch ein Sesquiterpen, der in den Blättern und Blüten des Einjährigen Beifußes (Artemisia annua) vorkommt. Sie zeigte in den folgenden Jahrzehnten die Wirksamkeit dieses Stoffes gegen Malaria auf.[73][74] Dafür wurde sie 2011 mit dem Albert Lasker Award for Clinical Medical Research[75] und 2015 mit dem Nobelpreis für Physiologie oder Medizin[76] ausgezeichnet. Vor allem in China, Südostasien und Afrika werden daher Artemisinin-haltige Präparate (einschließlich deren Abkömmlinge Artemether, Artesunat, Arteflene und Artemotil) eingesetzt. Diese im Rahmen einer Kombinationstherapie (Artemisinin-based combination therapy, ACT) eingesetzten Präparate werden von der WHO als Mittel erster Wahl für die Akutbehandlung der Malaria empfohlen.[77] In Deutschland wird die fixe Kombinationen aus Artemether-Lumefantrin sowie Dihydroartemisinin-Piperaquin eingesetzt. Artesunat, das in Deutschland nicht auf dem Markt ist, aber im Bedarfsfall importiert werden kann, wird zudem als Mittel der Wahl zur Therapie der komplizierten Malaria tropica empfohlen. Ist Artesunat nicht verfügbar, so kann gegebenenfalls auf Chinin ausgewichen werden.[78]
Die Stand-by-Therapeutika Halofantrin und Amodiaquin wurden in Europa wegen schwerer Nebenwirkungen mittlerweile vom Markt genommen, sind jedoch noch vereinzelt in Malariagebieten als Notfallmedikamente verfügbar. Halofantrin wurde mit Herzrhythmusstörungen in Verbindung gebracht, während unter der Therapie mit Amodiaquin vermehrt Leberschäden und Blutbildschäden (Agranulozytose, aplastische Anämie) auftraten.
Insbesondere in Endemiegebieten ist zum Teil noch die Kombination von Sulfadoxin-Pyrimethamin (SP) verfügbar, diese beeinträchtigt die Biosynthese von Folat. Diese Arzneistoffkombination wurde jedoch in Deutschland aufgrund schwerer Hautreaktionen (Stevens-Johnson-Syndrom) vom Markt genommen. Darüber hinaus gibt es vielfach Malariaerreger, die gegen diese Wirkstoffkombination mittlerweile resistent sind – selbst wenn SP mittlerweile nicht mehr eingesetzt wird.[79]
Bei der Behandlung von Malaria sind zunächst die asexuellen Parasiten im Blut zu beseitigen. Die WHO empfiehlt bei einer Infektion mit Plasmodium vivax Chloroquin oder eine Artemisinin-basierte Kombinationstherapie.[80] Danach sind aber in der Leber ruhende Hypnozoiten vorhanden, die Rezidive auslösen können. Zur Beseitigung der Hypnozoiten kann Tafenoquin eingesetzt werden.[81] Da Tafenoquin eine Halbwertszeit von etwa 15 Tagen besitzt, ist eine einmalige Gabe ausreichend.[82] Durch die einmalige Gabe von 300 mg Tafenoquin in Kombination mit 1500 mg Chloroquin für 3 Tage konnte bei nachgewiesener Infektion mit Plasmodium vivax in 62,4 % eine Rezidivfreiheit nach 6 Monaten erzielt werden. Nach alleiniger Gabe von Chloroquin waren lediglich 27,7 % nach 6 Monaten rezidivfrei.
Es ist wichtig, sich rechtzeitig vor jeder Reise über die aktuelle Risiko- und Resistenzsituation zu informieren und mit einem tropenmedizinisch erfahrenen Arzt die persönliche Vorsorge zu planen.
Weltweit verbreitet sind medikamentöse Resistenzen bei Malaria tropica; vor allem in Südost-Asien und Ozeanien auch bei Malaria tertiana, bei der zudem auch eine Nachbehandlung der persistierenden Leberformen (Hypnozoiten) notwendig ist.[83]
| Therapie | M. quartana | M. tertiana | unkomplizierte M. tropica bzw. Knowlesi-Malaria | komplizierte M. tropica bzw. Knowlesi-Malaria |
|---|---|---|---|---|
| Chemoprophylaxe | Atovaquon-Proguanil | |||
| 1. Wahl | Atovaquon-Proguanil, Dihydroartemisinin-Piperaquin | Artemether-Lumefantrin, Dihydroartemisinin-Piperaquin, Atovaquone-Proguanil | Artemether-Lumefantrin, Dihydroartemisinin-Piperaquin | Artesunat (parenteral) |
| nach Initialtherapie | Primaquin zur Abtötung der Dauerformen (Hypnozoiten) |
Vektorkontrolle
[Bearbeiten | Quelltext bearbeiten]Als Vektorkontrolle (Bekämpfung des Überträgers) bezeichnet man den Versuch, Neuinfektionen durch gezielte Bekämpfung der Anopheles-Mücke zu verhindern. Zu diesem Zweck werden Insektizide in den Wohnstätten der Menschen versprüht oder es wird die Verwendung von insektizidimprägnierten Bettnetzen (IIB) propagiert.
In den 1950er und 1960er Jahren wurde unter Federführung der WHO versucht, Malaria im Rahmen des Global Eradication of Malaria Program zu vernichten. Ein wichtiger Bestandteil der Kampagne war das Besprühen der Innenwände aller Wohnungen und Häuser mit DDT. Das Testgebiet Sardinien wurde 1950 von Malaria befreit, ohne jedoch den Vektor auszurotten.[85] Trotz der anfänglichen Erfolge wurde das Projekt Anfang der 1970er Jahre als gescheitert eingestellt.
Der Einsatz von DDT in Wohnhäusern (Innenraumbesprühung) ist umstritten. Die Zunahme von Resistenzen gegen DDT kann seine Wirksamkeit einschränken. Das Ausbringen von DDT in Innenräumen birgt möglicherweise gesundheitliche Risiken: Es gibt Hinweise darauf, dass das DDT zu einem höheren Risiko von Fehlgeburten oder Missbildungen führen, die Samenqualität bei Männern senken oder an der Entstehung verschiedener Formen von Krebs beteiligt sein könnte.[86] Bei Langzeitstudien an Ratten, Mäusen und Hamstern konnte die kanzerogene Wirkung von technischem DDT mit Bildung von Tumoren in Leber, Lunge und dem Lymphsystem nachgewiesen werden[87] und die Internationale Agentur für Krebsforschung (IARC) der WHO stufte DDT im Jahr 2015 als „wahrscheinlich krebserregend bei Menschen“ (Gruppe 2A) ein.[88] Heute ist die Herstellung und Verwendung von DDT weltweit nur noch in wenigen Staaten zum Zwecke der Bekämpfung von Krankheitsüberträgern zugelassen. Doch selbst diese Zulassungen werden sukzessive zurückgenommen.
Meldepflicht
[Bearbeiten | Quelltext bearbeiten]In Deutschland ist der Nachweis der Erreger Plasmodium spp. nach § 7 Absatz 1 Infektionsschutzgesetz (IfSG) an das Gesundheitsamt namentlich zu melden. Diese Meldung bezieht sich auf direkte oder indirekte Nachweise, die auf eine akute Infektion hinweisen.[89] Meldepflichtig sind die Leitungen der Labore usw. nach § 8 IfSG. Nach dem Recht Sachsens[90] besteht eine namentliche Meldepflicht bezüglich Erkrankung und Tod an Malaria.
In Österreich ist Malaria eine anzeigepflichtige Krankheit gemäß § 1 Abs. 1 Nr. 2 Epidemiegesetz 1950. Anzeigepflichtig sind Erkrankungs- und Todesfälle. Zur Anzeige verpflichtet sind unter anderem Ärzte und Labore (§ 3 Epidemiegesetz).
In der Schweiz besteht Meldepflicht für Malaria in Bezug auf einen positiven laboranalytischer Befund durch den behandelnden Arzt. Zudem bei positiven Laborbefund für die Erreger Plasmodium spp. durch das untersuchende Labor. Dies ergibt sich aus dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und Anhang 1 bzw. Anhang 3 der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen.
Forschung
[Bearbeiten | Quelltext bearbeiten]Therapieansätze
[Bearbeiten | Quelltext bearbeiten]Die Basensequenzen in den Genomen von Plasmodium falciparum und Anopheles gambiae wurden im Herbst 2002 vollständig entschlüsselt. Etwa zeitgleich wurden neue Malariatherapeutika, wie z. B. Atovaquon, Lumefantrin und die vom Naturstoff Artemisinin abgeleiteten Wirkstoffe Artesunat und Artemether auf den Markt gebracht. Erste erfolgversprechende Ergebnisse der Behandlung Malariakranker mit Tafenoquin und dem Antibiotikum Fosmidomycin wurden ebenso vorgestellt. Fosmidomycin blockiert den MEP-Weg (Methylerythritolphosphatweg), einen Stoffwechselweg zum Dimethylallylpyrophosphat (DMAPP). Den MEP-Weg benutzen Plasmodien, nicht aber der Mensch. Durch seine Blockade können wichtige, vom DMAPP ausgehende zelluläre Grundbausteine in Zellmembranen und Zellanker des Erregers nicht mehr synthetisiert werden.
Versuche, einen weltweit wirkenden Impfstoff gegen Malaria zu entwickeln, schlugen trotz einiger anfänglicher Erfolge jedoch bisher fehl. Das größte Problem bei der Entwicklung eines wirksamen Impfstoffes ist die hohe Variabilität der Malaria-Antigene.[91] Ansatzpunkte bei der Impfstoffentwicklung sind die verschiedenen Entwicklungsphasen des Malariaerregers, neben Totimpfstoffen werden auch Lebendimpfstoffe in Form attenuierter Sporozoiten eingesetzt. Hierbei ist die Entwicklung von Impfstoffen gegenüber P. vivax im Vergleich zu P. falciparum in den Rückstand geraten. Dies hat verschiedene, unter anderem epidemiologische Gründe.[92]
Ein alternativer Therapieansatz könnte im Sinne einer passiven Immunisierung einen Antikörper gegen Plasmodien verwenden.
Ein weiterer Ansatz aktueller Forschung ist, die Vermehrung der Plasmodien zu verhindern. Untersuchungen an Mäusen zeigten, dass es prinzipiell möglich ist, über einen Impfstoff die Verschmelzung weiblicher und männlicher Keimzellen des Plasmodiums zu blockieren, und somit die Weitergabe des Erregers einzudämmen.[93][94]
Eine weitere Möglichkeit der Bekämpfung der Malaria ist das Unterbrechen der Infektionskette durch Bekämpfen der Anopheles-Mücke. Ein entsprechender Versuch zur Ausrottung der Malaria in den 1960er Jahren mit Hilfe von DDT (Dichlordiphenyltrichlorethan) war nur örtlich und zeitlich begrenzt erfolgreich; in der Folgezeit wurden umweltschädigende Wirkungen offenbar. Ein neuer Ansatz ist der Einsatz des Bakteriums Bacillus thuringiensis israelensis (Bti), das im Labor einfach vermehrt werden kann (siehe Bacillus thuringiensis). Bti ist gegenüber Stechmücken erprobt und hochwirksam, schont aber bei richtiger Anwendung „Nicht-Ziel-Organismen“ weitgehend. Zur Anwendung werden Bti-Sporen in von Anopheles-Larven bewohnte Gewässer ausgebracht. Die Larven nehmen die Bakterien mit der Nahrung auf. In ihrem Darm setzen Verdauungsenzyme ein Delta-Endotoxin aus der Sporenwand frei; dieses Eiweiß tötet Zellen der Darmwand, indem es kationen-durchlässige Poren in deren Membran erzeugt. Die Insekten stellen daraufhin ihre Nahrungsaufnahme ein und gehen noch im Larvenstadium zugrunde. Bti wird in flüssiger, Tabletten-, Pulver- und Granulatform kommerziell angeboten. Für den großflächigen Einsatz im Freiland hat sich die Verwendung von Granulat bewährt; bei starker Durchseuchung von Gewässern wird dieses mit Hubschraubern ausgebracht.
Außerdem forscht die gemeinsame Abteilung der IAEO und FAO an einer neuartigen Methode zur Bekämpfung der Anopheles-Mücke durch massenweise Aussetzung steriler Mückenmännchen (Sterile-Insekten-Technik).
In Anbetracht der zunehmenden Resistenz gegen die in den letzten Jahrzehnten entwickelten Wirkstoffe rückt seit 2002 die synergistische Wirkung der länger bekannten Wirkstoffe Methylenblau und Chloroquin ins Blickfeld der Forschung.[95][96]
In Zusammenarbeit mit der WHO erarbeiten gegenwärtig das Kenya Medical Research Institute und die britische Universität Oxford im Internet verfügbare Weltkarten, auf denen das gesamte Wissen über die Verbreitung der Malaria zusammengetragen wird (z. B. Infektionsrate Plasmodium falciparum, Plasmodium vivax). Dieses Malaria Atlas Project genannte Unterfangen wird vom englischen Wellcome Trust finanziert und ständig erweitert.[97]
Ein neuer Therapieansatz ist die Bekämpfung von Plasmodium im Mückendarm durch genetisch veränderte Mückendarmflora. Das mit Anopheles in Symbiose lebende Bakterium Pantoea agglomerans wird dabei so verändert, dass es gegen den Parasit wirksame Peptide ausscheidet. Mit dem Ansatz kann die Prävalenz infizierter Mücken stark gesenkt werden.[98]
In einer Studie wurden im Blut von Kleinkindern aus Tansania Antikörper gegen ein bisher unbekanntes Antigen PfSEA-1 entdeckt, die sie offenbar vor einer schweren Malariaform schützt.[99] Das neu entdeckte Antigen PfSEA-1 hilft dem Malaria-Parasiten, sich im Blut zu vermehren, indem es ihm ermöglicht, die roten Blutkörperchen zu verlassen und andere Blutzellen zu befallen. Die ebenfalls neu entdeckten Antikörper gegen das Antigen PfSEA-1 können genau diesen Effekt verhindern. Untersuchungen haben bei etwa sechs Prozent von mehr als 450 Kindern diesen natürlichen Schutzfaktor nachgewiesen und keines von diesen Betroffenen erkrankte an einer schweren Malaria. Diese Erkenntnisse wurden anschließend an etwa 140 jungen Erwachsenen aus dem Nachbarland Kenia überprüft. Dabei stellte sich heraus, dass bei Menschen mit dem Antikörper gegen PfSEA-1 die Parasitendichte im Blut etwa um die Hälfte verringert war. Im Schnitt hatten 56 von 100 Erwachsenen dieser Altersgruppe solche Antikörper. Die Forscher vermuten, dass der Kontakt zum Erreger die Produktion des Schutzproteins anregt, was auch erklären könnte, warum Malaria in diesen Ländern bei Erwachsenen tendenziell weniger schwer verläuft als bei Kindern.[100]
Anfang 2014 vermeldeten die University of Edinburgh und das Biotechunternehmen CILIAN AG, einen Impfstoff entdeckt zu haben, der eine Vielzahl von Genvariationen des Malaria-Erregers abdecke und bei Tieren eine starke Immunreaktion hervorgerufen habe. Die Produktion dieses Wirkstoffes erfolgt dabei durch biotechnische Bearbeitung von Einzellern.[101][102]
Das synthetische Spiroindolon-Derivat mit dem vorläufigen Namen Cipargamin (KAE609, ehemals NITD609) wurde von Novartis entwickelt und befindet sich in klinischer Prüfung. Es richtet sich gegen alle intraerythrozytären Stadien bei P. falciparum und deren Gametozyten.[103] Hierbei hemmt es die in der Parasiten-Plasmamembran lokalisierte Na+-ATPase 4 (PfATP4) die für die Natrium- und osmotische Zell-Homöostase wichtig ist.
Körpergeruch bei Erkrankten
[Bearbeiten | Quelltext bearbeiten]In mehreren Studien wurde nachgewiesen, dass eine Infektion mit Plasmodium den Körpergeruch der Infizierten derart verändert, dass die Plasmodium übertragenden Insekten verstärkt von den Infizierten angelockt werden. Dies kann zur raschen und effektiven Verbreitung der Erreger beitragen.[104][105][106]
Armutsbedingte Krankheit
[Bearbeiten | Quelltext bearbeiten]Die Malaria wird auch als armutsbedingte Krankheit bezeichnet. Dabei besteht ein doppelter Zusammenhang: Arme Menschen erkranken häufiger an Malaria als wohlhabende und sozial bessergestellte. Andererseits sind an Malaria Erkrankte und Personen, die einfach in Malaria-Endemiegebieten leben, durch die Krankheit ärmer.[107] Ein Review von empirischen Studien über den Zusammenhang von Malaria und Armut erbrachte gemischte Resultate: Viele Studien legen einen Zusammenhang nahe, während andere keinen Einfluss nachweisen konnten.[108] Es ist aber ein klarer statistischer Zusammenhang nachgewiesen: Länder mit hoher Prävalenz von Malaria sind gleichzeitig besonders arm. 58 Prozent der Todesfälle durch Malaria erfolgen in den ärmsten 20 Prozent der Weltbevölkerung (Stand: 1990).[109] Die Einkommensentwicklung ist in Ländern mit hoher Malaria-Prävalenz auch dann schlechter, wenn andere sozioökonomische Faktoren kontrolliert werden. Die indirekten Folgen, etwa durch Effekte auf Mobilität und Demografie der Regionen, sind dabei nochmals weitaus höher als die direkten Kosten.[110] Arme Menschen haben schlechteren Zugang zum Gesundheitssystem, auch bekannte und erprobte Präventionsmaßnahmen wie Moskitonetze und Insektizide stehen ihnen nicht zur Verfügung. Durch Mangelernährung sind sie bei einer Infektion anfälliger. Oft mangelt es ihnen bereits an elementaren Informationen zu Präventions- und Behandlungsmöglichkeiten. Diese Faktoren werden zusammengenommen als weitaus bedeutsamer angenommen als die Existenz eines Impfstoffs.[111] Gerade für Regionen, in denen die Malaria wie die Armut verbreitet sind, ist fraglich, ob die Bekämpfung der Malaria durch Entwicklung eines Impfstoffes im Vordergrund stehen sollte. Der Parasitologe Paul Prociv weist darauf hin, dass Erwachsene in Malariagebieten durch ständige Reinfektion praktisch immun gegen die Krankheit sind. Vorrang hätte die Hebung der allgemeinen Gesundheitsfürsorge und Lebensumstände. Von einem Malariaimpfstoff würden hauptsächlich westliche Besucher der Tropen profitieren, die die Nebenwirkungen der herkömmlichen Malariavorsorge scheuen.[112] Als armutsbedingte Erkrankung kann Malaria auch gelten, da in vielen Ländern der sogenannten Dritten Welt die Wohnverhältnisse der meisten Menschen nicht den Standards zur Infektionsvermeidung (geschlossene Wohnräume, Moskitonetze, Klimaanlage, Insektensprays usw.) entsprechen, keine Chemoprophylaxe zur Verfügung steht und Medikamente teuer und schwer zu beschaffen sind[15] (siehe auch Abschnitt Vorbeugung und Behandlung).
Es wird angenommen, dass Arzneimittelforscher auch weniger in die Entwicklung von Medikamenten gegen armutsbedingte Krankheiten wie Malaria investieren, da die Patienten vor allem in armen Ländern mit geringer Kaufkraft leben. Die Europäische Union will als Reaktion auf diesen Mechanismus die Entwicklung von Mitteln gegen armutsbedingte Krankheiten mit 600 Millionen Euro fördern.[113] 2019 gründete die Europäische Union den EU Malaria Fund Berlin, mit dem europäische Projekte und Unternehmen in der Forschung gegen Malaria unterstützt werden.[114] Aufgrund der mangelnden finanziellen Unterstützung gab Bill Gates Ende Oktober 2005 bekannt, dass er zur Förderung der Malariaforschung eine Summe von 258,3 Millionen Dollar zur Verfügung stellen werde. Seiner Meinung nach stelle „es für die Welt eine Schande dar, dass sich in den letzten 20 Jahren jene durch Malaria hervorgerufenen Todesfälle verdoppelten, zumal gegen jene Krankheit sehr stark vorgegangen werden könnte.“[115]
Volkswirtschaftliche Auswirkung
[Bearbeiten | Quelltext bearbeiten]Nach Jeffrey Sachs sind tropische Krankheiten, insbesondere aber Malaria, eine Hauptursache für die wirtschaftliche Misere der ärmsten Länder der Erde: Wo diese Krankheit auftritt, also vor allem in den Tropen und Subtropen, herrscht auch Armut. So hatten Mitte der 1990er Jahre von Malaria heimgesuchte Länder ein durchschnittliches Volkseinkommen von rund 1500 US-Dollar pro Kopf, während nicht betroffene Länder mit durchschnittlich 8200 US-Dollar über mehr als das Fünffache verfügten. Volkswirtschaften mit Malaria sind zwischen 1965 und 1990 durchschnittlich nur um 0,4 Prozent im Jahr gewachsen, die anderen dagegen um 2,3 Prozent.[116] Der durch die Krankheit verursachte volkswirtschaftliche Schaden für Afrika allein wird umgerechnet auf rund 9,54 Milliarden Euro pro Jahr geschätzt.
Nach Studien liegt die durch Malaria verursachte Lähmung der Volkswirtschaften der betroffenen Länder nicht nur an den direkten Kosten für Medikamente und medizinische Behandlung. Malaria hat eine negative Auswirkung auf die Arbeitsproduktivität und somit auf das Bruttoinlandsprodukt des Landes, womit nötige Investitionen, wie beispielsweise in Bildung, ausbleiben. Zudem meiden ausländische Investoren solche Länder ebenso wie Touristen und Handelsunternehmen.[117]
Geschichte
[Bearbeiten | Quelltext bearbeiten]
Die frühesten Berichte von Malariaepidemien stammen von den Alten Ägyptern (u. a. aus dem Papyrus Ebers). aDNA von Plasmodium falciparum wurde auch von Münchener Pathologen um Andreas Nerlich in zwei ägyptischen Mumien aus Theben gefunden, die ca. 3500 Jahre alt sind.[118][119] Aber auch in rund 3000 Jahre alten indischen Schriften taucht das Wechselfieber als „Königin der Krankheiten“ auf. Die Chinesen hatten vor über 2000 Jahren sogar schon ein Gegenmittel. Sie nutzten den Einjährigen Beifuß (青蒿, qīnghāo). In der Neuzeit konnten Forscher tatsächlich einen wirksamen Stoff aus dieser Pflanze isolieren: das Artemisinin (chinesisch Qinghaosu).
In der Antike verbreitete sich die Malaria rund um das Mittelmeer. Hippokrates von Kos erkannte, dass Menschen aus Sumpfgebieten von dem bösartigen Sumpffieber[120] besonders häufig betroffen waren, jedoch vermutete er beziehungsweise vermuteten die hippokratischen Ärzte, dass das Trinken von abgestandenem Sumpfwasser die Körpersäfte (siehe Humoralpathologie) in ein Ungleichgewicht bringt. Von unsichtbaren Krankheitserregern wusste man damals noch nichts. Der Begründer der Humoralpathologie Polybos nahm als Ursache aller Fiebertypen einen Überschuss an Gelber Galle an.[121] In Rom baute Galenos die antike Fieberlehre dann weiter aus[122] und ordnete dem Übermaß an Schwarzer Galle die „Quartana“ und an Gelber Galle die „Tertiana“ zu. Eine Fieberform mit täglichen Fieberschüben (febris quotidiana, tägliches Fieber,[123] auch Eintagsfieber und Eintagefieber[124] genannt) wurde seit Galenos als durch übermäßig vorhandenes bzw. verdorbenes Phlegma verursacht angesehen.[125][126] Bei Hippokrates und auch später wurde von einer febris quintana (Fünfttagefieber, Quintana) berichtet, die als fehlgedeutete Malariaform wie als Wolhynisches Fieber gedeutet werden kann.[127]
Auch das Römische Reich wurde regelmäßig von schweren Malariaepidemien heimgesucht. Es ist dabei, entgegen älterer Theorien, wahrscheinlich, dass auch Plasmodium falciparum als Krankheitserreger seit prähistorischen Zeiten nicht nur in Afrika, sondern auch im Mittelmeerraum präsent war.[128] Dennoch erscheint es wahrscheinlich, dass sich die Malaria erst in historischer Zeit, von älteren Endemiegebieten auf Sizilien ausgehend, über Italien verbreitet hat, wobei Mittelitalien (Toskana und Latium) bereits zu Zeiten der Römischen Republik erreicht wurden, während die norditalienische Poebene erst in nachantiker Zeit infiziert wurde; sie galt in der Antike noch als gesundes Sumpfgebiet. Als möglicher Grund konnte die Ausbreitung von neuen Anopheles-Arten, die effektivere Vektoren waren, wahrscheinlich gemacht werden.[129] Dabei lagen schon in der Antike malariaverseuchte Fiebergebiete und gesunde Regionen dicht benachbart, bis hin zu sehr unterschiedlichen Todesraten in den Niederungen und auf den Hügeln in der Stadt Rom selbst.[130] Ein Niedergang des Römischen Reichs durch neue Ausbreitung der Malaria in seinem Kernland, wie von einigen älteren Historikern gemutmaßt, fand wohl tatsächlich nicht statt.
Um 1560 versuchte der italienische Anatom und in Palermo als Protomedicus tätige Giovanni Filippo Ingrassias (um 1510–1580) durch Trockenlegung von Sümpfen die Malaria zu bekämpfen.[131]
Im Mittelalter bis zur Mitte des 20. Jahrhunderts war die Malaria nicht nur in Süd-, sondern auch in Mitteleuropa verbreitet. Vor allem große Gebiete Italiens waren bis ins 20. Jahrhundert von Malaria geplagt. Im deutschen Sprachraum war die Malaria zuerst vor allem am Oberrhein und im Bodensee-Gebiet anzutreffen. In Norddeutschland war das Wechselfieber auch als Marschenfieber oder Tertianfieber (Malaria tertiana) bekannt.[132] Berühmte europäische Malariapatienten waren Albrecht Dürer (obwohl der Krankheitsverlauf Zweifel zulässt, ob es sich wirklich um eine Malaria-Erkrankung handelte), Landgraf Philipp I. von Hessen,[133] Oliver Cromwell, Friedrich Schiller und Johann Gottfried Tulla. Während die Malaria Mitte des 19. Jahrhunderts in Deutschland noch weit verbreitet war, ging – bezeugt auch durch Angaben bei Robert Koch – die Zahl der daran Erkrankten gegen Ende des Jahrhunderts stark zurück.[134] Erst durch die systematische Trockenlegung von Sumpfgebieten, die Eindämmung von Überschwemmungen, dem systematischen Einsatz von Insektiziden und verbesserte medizinische Versorgung in Verbindung mit hygienischeren Wohnverhältnissen konnte die Malaria in den 1960er Jahren in Europa ausgerottet werden.[132]

Aus Nord- und Südamerika sind die ersten Malariafälle erst im 16. Jahrhundert dokumentiert. Man geht heute davon aus, dass sie durch die Europäer bzw. durch den von ihnen organisierten Sklavenhandel dort eingeschleppt worden ist. Der Erreger verbreitete sich dort sehr schnell: Zu Beginn des 20. Jahrhunderts starben beispielsweise im Süden der USA ein Prozent der Bevölkerung jährlich an Malaria, in den Sumpfgebieten des Mississippi lag die Mortalitätsrate sogar bei drei Prozent.[135] Das Heilmittel, das heute noch Verwendung findet, hat seinen Ursprung jedoch auch in Südamerika. Peruanische Arbeiter bekämpften Fieber erfolgreich mit der Rinde eines Baumes aus der Familie der Rötegewächse, zu denen auch die Kaffeepflanze gehört. Mitglieder des Jesuitenordens beobachteten diese Wirkung und brachten das Mittel in Pulverform erstmals 1640 nach Europa, wo es auch „Jesuitenpulver“ genannt wurde. Der Baum wurde später als „Chinarinde“ (Cinchonia) bekannt, das Medikament als „Chinin“. Chinin hat einen äußerst bitteren Geschmack. Es wird als Aromastoff für Tonic Water und Bitter Lemon verwendet. Bis heute hält sich die Legende, regelmäßiges Trinken von Gin Tonic schütze vor Malaria. Jedoch ist heutzutage die Chininkonzentration in einem Gin-Tonic-Drink viel zu gering.
Wie bereits russische Militärärzte 1853 in der Moldau, therapierten auch deutsche Militärärzte 1914 bis 1918 (etwa in Albanien) die Wechselfieber mit Chinin. Da dabei auch erfolglose Behandlungen vorkamen, kombinierten sie mit einer Neosalvarsantherapie.[136]
Der Malariaerreger in Form der Plasmodien wurde am 6. November 1880 vom Franzosen Alphonse Laveran entdeckt, der in Constantine (Algerien) am Militärkrankenhaus arbeitete. Er erhielt dafür 1907 den Nobelpreis für Medizin.

Im Jahr 1896 vermutete der Pathologe und Mitarbeiter von Giovanni Battista Grassi[137] Amico Bignami (1862–1929), dass die Malaria durch Mücken übertragen wird.[138] Ronald Ross, Chirurg und General aus England, fand 1897 den Zusammenhang zwischen dem Malariaerreger und dem Stich der Anophelesmücke heraus und erhielt dafür 1902 den (zweiten) Nobelpreis für Medizin.[139] Den Zusammenhang zwischen Mücken und Malaria hatten im Übrigen schon die alten Ägypter 3000 v. Chr. erkannt. Sie wurde als Fluch der Götter bzw. des Nils angesehen.
Ettoro Marchiafava und Angelo Celli unterschieden 1889 die Tertiana und Quartana von schwereren Formen der Sumpffieber.[140]
Julius Wagner-Jauregg infizierte 1917 einige seiner Patienten gezielt mit Malaria, um mit den auftretenden Fieberschüben die progressive Paralyse zu behandeln. Diese sogenannte Malariatherapie erwies sich als erfolgreich und wurde bis zum Aufkommen von Antibiotika praktiziert, 1927 erhielt Wagner-Jauregg dafür den Medizin-Nobelpreis. Wegen der damit verbundenen Risiken gilt der Einsatz von Malaria als Therapeutikum heute jedoch als nicht mehr vertretbar.
Im Jahr 1934 gelang Hans Andersag die Entdeckung des Chloroquins (Resochin genannt), eines sehr effektiven Wirkstoffs gegen Malaria, im Labor von Bayer in Wuppertal-Elberfeld (seinerzeit Teil der I. G. Farbenindustrie AG).
Deutsche Malariaforscher in der Zeit des Nationalsozialismus waren etwa Claus Schilling, Gerhard Rose, Franz Sioli, Heinrich Ruge und Wilhelm Sagel.[141]
In Berlin kam es 1946 zu einer der letzten Malaria-Epidemien; sie ging von befallenen Soldaten aus Afrika und Südosteuropa aus.
In den 1950er Jahren begann die WHO das Global Eradication of Malaria Program. Neuansteckungen durch Mückenstiche sollten durch Besprühen der Innenwände der Häuser mit DDT-Lösung verhindert werden. Parallel dazu sollten die bereits Erkrankten mit Chloroquin behandelt werden, um auch die eigentlichen Erreger, die Plasmodien, zu bekämpfen. Die Kampagne war nur teilweise erfolgreich. In den Niederlanden, Italien, Polen, Ungarn, Portugal, Spanien, Bulgarien, Rumänien und Jugoslawien wurde Malaria bis Ende der 1960er Jahre dauerhaft ausgerottet. Auch in vielen Ländern Asiens sowie Süd- und Mittelamerikas konnte die Zahl der Neuansteckungen mit Malaria drastisch gesenkt werden. Hier wurden häufig nach ersten Erfolgen Geld und medizinisches Personal aus den Anti-Malaria-Kampagnen abgezogen und anderweitig eingesetzt. Dadurch blieben neue Malariafälle unentdeckt oder konnten nicht ausreichend behandelt werden. Im Lauf der Jahre traten DDT-Resistenzen bei verschiedenen Arten der Anophelesmücke auf. Zudem waren auch die Plasmodien teilweise gegen Chloroquin resistent geworden. Die WHO stellte ihr Programm zur Ausrottung der Malaria 1972 offiziell als gescheitert ein.
Die Chinesin Tu Youyou isolierte 1971 den zur Behandlung der Malaria eingesetzten sekundären Pflanzenstoff Artemisinin aus dem Einjährigen Beifuß (Artemisia annua, chinesisch: Qinghao) und wurde dafür 2015 mit dem Medizinnobelpreis ausgezeichnet.[142] Weiterhin wurden andere Ansätze zur Erlangung entsprechender Wirkmoleküle beschrieben, die auf Berichten der traditionellen Anwendung von Pflanzen in Westafrika fußen.[143]
2007 beschloss die WHO den Weltmalariatag (World Malaria Day), ein Aktionstag, der jährlich zum 25. April stattfindet.
Literatur
[Bearbeiten | Quelltext bearbeiten]Leitlinien
[Bearbeiten | Quelltext bearbeiten]- Leitlinie Malaria, Diagnostik und Therapie; DTG; Hrsg.: AWMF Stand 28. Februar 2021
Deutschsprachige Bücher
[Bearbeiten | Quelltext bearbeiten]- Jürgen Knobloch: Malaria – Grundlagen und klinische Praxis. Uni-Med, Bremen 2002, ISBN 3-89599-623-8.
- Waldemar Malinowski: Impfungen für Auslandsreisende und Malariaprophylaxe. Vademecum für niedergelassene Ärzte. Facultas, Wien 2001, ISBN 3-85076-538-5.
Hochschulschriften
[Bearbeiten | Quelltext bearbeiten]- Margot Kathrin Dalitz: Autochthone Malaria im mitteldeutschen Raum. Halle (Saale) 2005, DNB 976408880. (Dissertation. Martin-Luther-Universität, Halle-Wittenberg 2005 Volltext online PDF, 1,87 MB).
- Desirée Bianca Wollgramm: Die Verbreitung und Bekämpfung der autochthonen Malaria in Deutschland – 1850 bis 1900. Düsseldorf 2016, DNB 1121174647. (Dissertation. Universität Düsseldorf 2016, Volltext online PDF).
Englischsprachige Bücher
[Bearbeiten | Quelltext bearbeiten]- Peter Perlmann, Marita Troye-Blomberg: Malaria Immunology. Karger, Basel 2002, ISBN 3-8055-7376-6.
- David Sullivan, Sanjeev Krishna (Hrsg.): Malaria. Drugs, disease and post-genomic biology. Springer-Verlag, Berlin 2005, ISBN 3-540-25363-7.
- David A. Warrell, Herbert M. Gilles: Essential Malariology. Arnold, London 2002, ISBN 0-340-74064-7.
Zeitschriften-Beiträge und Buch-Artikel
[Bearbeiten | Quelltext bearbeiten]- Joel G. Breman, Martin S. Alilio, Anne Mills: The intolerable burden of Malaria II. In: The American journal of tropical medicine and hygiene. Band 71, Heft 2, Supplement. American Society of Tropical Medicine and Hygiene, Northbrook 2004, ISSN 0002-9637.
- B. M. Greenwood, K. Bojang, C. J. Whitty, G. A. Targett: Malaria. In: The Lancet. Band 365, Nummer 9469, 2005, ISSN 1474-547X, doi:10.1016/S0140-6736(05)66420-3. PMID 15850634, S. 1487–1498 (Review).
- Giacomo Maria Paganotti, Claudia Palladino, Mario Coluzzi: Der Ursprung der Malaria. In: Spektrum der Wissenschaft. 2004, Nr. 3, Heidelberg 2004, ISSN 0170-2971, S. 82–89.
- Walter A. Maier: Umweltveränderungen und deren Einflüsse auf krankheitsübertragende Arthropoden in Mitteleuropa am Beispiel der Stechmücken. In: Denisia. Band 6 ISSN 1608-8700; zugleich: Kataloge des Oberösterreichischen Landesmuseums. Neue Folge, Nr. 184, 2002, S. 535–547 (zobodat.at [PDF]).
- Winfried Schröder, Marcel Holy, Roland Pesch, Gunther Schmidt: Klimawandel und zukünftig mögliche temperaturgesteuerte Malariatransmission in Deutschland. In: Umweltwissenschaften und Schadstoffforschung. Band 22, Heft 3, 2010, ISSN 0934-3504, S. 177–187.
- Manfred Vasold: Wechselfieber. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. de Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 1468.
- Martin Kappas: Klimatologie: Klimaforschung im 21. Jahrhundert – Herausforderung für Natur- und Sozialwissenschaften. Spektrum, Heidelberg 2009, ISBN 978-3-8274-1827-2; 7.2.1. Auswirkungen von Temperaturveränderungen auf die Malariaübertragung; 7.2.2. Auswirkungen von Niederschlagsveränderungen auf die Malariaübertragung eingeschränkte Vorschau in der Google-Buchsuche.
- Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich, 2., überarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009, ISBN 978-3-927219-14-4, S. 214–217 (Malaria).
- Gajanan K. Rathod et al.: New structural classes of antimalarials. In: European Journal of Medicinal Chemistry. Band 242, 15. November 2022, S. 114653, doi:10.1016/j.ejmech.2022.114653 (englisch).
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Malaria – Informationen des Robert Koch-Instituts (Deutschland)
- Malaria. Bundesministerium für Soziales, Gesundheit, Pflege und Konsumentenschutz, 29. Juli 2024 (Österreich).
- Malaria. Bundesamt für Gesundheit BAG, 18. September 2024 (Schweiz).
- Empfehlungen zur Malariaprophylaxe der Deutschen Gesellschaft für Tropenmedizin und Internationale Gesundheit e. V. (DTG)
- WHO World Malaria Report 2021
- Guidelines for the treatment of malaria(PDF; 2,6 MB) 3. Auflage.WHO, April 2015 (englisch) WHO-Empfehlungen für die Behandlung der Malaria
- Erbgutsequenz von Plasmodium falciparum ist entschlüsselt. Nature
- Geschichte der Malaria in den Nordseemarschen (englisch)
- Heiner Schirmer: Parasit ohne Gnade. dctp.tv; Dokumentation.
- TED-talk about "Cheese, dogs and a pill to kill mosquitoes and end malaria" at TEDxMaastricht,·Apr 2012
- Volker Weinl: Malaria. Bestechendes Odeur. pektrum.de, 9. August 2005; abgerufen am 11. Oktober 2022.
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ a b c d Bernhard Nocht, Martin Mayer: Die Malaria. Eine Einführung in ihre Klinik, Parasitologie und Bekämpfung. Zweite erweiterte Auflage. Springer-Verlag, Berlin/ Heidelberg 1936, ISBN 3-642-89400-3, S. 2 (eingeschränkte Vorschau in der Google-Buchsuche – Softcover Reprint of the Hardcover 2nd Edition 1936).
- ↑ Jörg Braun: Infektionskrankheiten. In: Jörg Braun, Roland Preuss (Hrsg.): Klinikleitfaden Intensivmedizin. 9. Auflage. Elsevier, München 2016, ISBN 978-3-437-23763-8, S. 437–519, hier: S. 470–472.
- ↑ Markus Brauer: Malaria weltweit wieder auf dem Vormarsch. Stuttgarter Zeitung. 21. August 2019.
- ↑ Christina Krätzig: Die häufigste Infektionskrankheit der Welt. Neue Ansätze im Kampf gegen Malaria. Universität Hamburg, 7. Oktober 2020.
- ↑ Deutscher Bundestag: Aktueller Begriff: Unbesiegte weltweit verbreitete Infektionskrankheiten. (PDF)
- ↑ Christopher JL Murray, Lisa C. Rosenfeld, Stephen S. Lim, Kathryn G. Andrews, Kyle J. Foreman: Global malaria mortality between 1980 and 2010: a systematic analysis. In: The Lancet. Band 379, Nr. 9814, 4. Februar 2012, S. 413–431, doi:10.1016/s0140-6736(12)60034-8, PMID 22305225 (thelancet.com [abgerufen am 27. Juni 2017]).
- ↑ A. Pain, U. Böhme u. a.: The genome of the simian and human malaria parasite Plasmodium knowlesi. In: Nature. Band 455, Nummer 7214, Oktober 2008, S. 799–803, ISSN 1476-4687. doi:10.1038/nature07306. PMID 18843368. PMC 2656934 (freier Volltext).
- ↑ Georg Sticker: Hippokrates: Der Volkskrankheiten erstes und drittes Buch (um das Jahr 434–430 v. Chr.). Aus dem Griechischen übersetzt, eingeleitet und erläutert von Georg Sticker. Johann Ambrosius Barth, Leipzig 1923 (= Klassiker der Medizin. Band 29); unveränderter Nachdruck: Zentralantiquariat der Deutschen Demokratischen Republik, Leipzig 1968, S. 109.
- ↑ D. Crotti: La Malaria, ossia la mal'aria: brevi note di una "storia sociale e populare". In: Le Infezioni in Medicina. Nr. 4, 2005, S. 265–270. (infezmed.it ( vom 25. Februar 2016 im Internet Archive))
- ↑ Max Höfler: Deutsches Krankheitsnamen-Buch. München 1899, S. 390.
- ↑ Wolf-Dieter Müller-Jahncke: Chinarinde. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. de Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 243.
- ↑ Planet Wissen: Geschichte der Malaria.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer-Verlag, Berlin/ Göttingen/ Heidelberg 1960, S. 28.
- ↑ Gundolf Keil: Robert Koch (1843–1910). Ein Essai. In: Medizinhistorische Mitteilungen. Zeitschrift für Wissenschaftsgeschichte und Fachprosaforschung. Band 36/37, 2017/2018 (2021), S. 73–109, hier: S. 73.
- ↑ a b Paul Reiter: Climate Change and Mosquito-Borne Disease. (PDF)
- ↑ Karin Rives: Study: Climate Change Contributes to Malaria Spread. But changing farming practices, migration also cause outbreaks in new areas. ( vom 9. Mai 2010 im Internet Archive) 14. April 2010.
- ↑ Elke Hertig: Distribution of Anopheles vectors and potential malaria transmission stability in Europe and the Mediterranean area under future climate change. In: Parasites & Vectors. 2019. doi:10.1186/s13071-018-3278-6
- ↑ Malaria: Zwei neue Resistenzgene. In: Deutsches Ärzteblatt. 16. August 2012, abgerufen am 3. Februar 2014.
- ↑ Key points: World malaria report 2017. Abgerufen am 25. Januar 2018 (britisches Englisch).
- ↑ Robert Koch-Institut: Malaria: RKI-Ratgeber Infektionskrankheiten – Merkblätter für Ärzte.
- ↑ Key points: World malaria report 2017. Abgerufen am 25. Januar 2018 (britisches Englisch).
- ↑ (für Fallzahlen ab 2001): Robert Koch-Institut: SurvStat ( vom 27. April 2015 im Internet Archive)
- ↑ a b Jörg Braun: Infektionskrankheiten. In: Jörg Braun, Roland Preuss (Hrsg.): Klinikleitfaden Intensivmedizin. 9. Auflage. Elsevier, München 2016, ISBN 978-3-437-23763-8, S. 437–519, hier: S. 470.
- ↑ Entgegen früherer Annahmen kommt P.falciparum nicht ausschließlich am Menschen vor. Auch Menschenaffen, insbesondere Gorillas, können alternative Zwischenwirte sein. Bei Menschenaffen ist eine Vielzahl nahe verwandter Erregerstämme gefunden worden, die verschiedene Formen der Malaria auslösen können. Franck Prugnolle, Patrick Durand, Cécile Neel, François Renaud: African great apes are natural hosts of multiple related malaria species, including Plasmodium falciparum. In: PNAS Proceedings of the National Academy of Sciences USA, 2010, 107 (4), S. 1458–1463. doi:10.1073/pnas.091444010
- ↑ L.O. Guimarães, M.M. Bajay, G. Wunderlich, M.G. Bueno, F. Röhe, J.L. Catão-Dias, A. Neves, R.S. Malafronte, I. Curado, K. Kirchgatter: The genetic diversity of Plasmodium malariae and Plasmodium brasilianum from human, simian and mosquito hosts in Brazil. In: Acta Tropica, 2012, 124, S. 27–32. doi:10.1016/j.actatropica.2012.05.016
- ↑ Albert Lalremruata, Magda Magris, Sarai Vivas-Martínez, Maike Koehler, Meral Esen, Prakasha Kempaiah, Sankarganesh Jeyaraj, Douglas Jay Perkins, Benjamin Mordmüller, Wolfram G. Metzger: Natural infection of Plasmodium brasilianum in humans: Man and monkey share quartan malaria parasites in the Venezuelan Amazon. In: eBio Medicine, 2015, 2 (9), S. 1186–1192. doi:10.1016/j.ebiom.2015.07.033
- ↑ S. E. Lindner, J. L. Miller, S. H. Kappe: Malaria parasite pre-erythrocytic infection: preparation meets opportunity. In: Cellular microbiology. Band 14, Nummer 3, März 2012, S. 316–324, ISSN 1462-5822. doi:10.1111/j.1462-5822.2011.01734.x. PMID 22151703. PMC 3907120 (freier Volltext). (Review).
- ↑ Frau nach Operation an Malaria gestorben. kaernten.orf.at, 20. März 2019; abgerufen am 20. März 2019.
- ↑ Zu den Kriterien einer komplizierten Malaria zählen eine Azidose mit einem pH-Wert unter 7,25 und eine Hypoglykämie mit einem Blutzuckerspiegel von unter 40 mg/dl. Siehe Marianne Abele-Horn: Antimikrobielle Therapie. ... Marburg 2009, S. 214.
- ↑ Tuan M. Tran, Shanping Li, Safiatou Doumbo, Didier Doumtabe, Chiung-Yu Huang: An Intensive Longitudinal Cohort Study of Malian Children and Adults Reveals No Evidence of Acquired Immunity to Plasmodium falciparum Infection. In: Clinical Infectious Diseases. Band 57, Nr. 1, 1. Juli 2013, ISSN 1537-6591, S. 40–47, doi:10.1093/cid/cit174, PMID 23487390, PMC 3669526 (freier Volltext) – (oup.com [abgerufen am 3. März 2021]).
- ↑ Michelle N. Wykes, Joshua M. Horne-Debets, Chiuan-Yee Leow, Deshapriya S. Karunarathne: Malaria drives T cells to exhaustion. In: Frontiers in Microbiology. Band 5, 27. Mai 2014, ISSN 1664-302X, doi:10.3389/fmicb.2014.00249, PMID 24904561, PMC 4034037 (freier Volltext) – (frontiersin.org [abgerufen am 3. März 2021]).
- ↑ Damien V. Cordery, Uday Kishore, Sue Kyes, Mohammed J. Shafi, Katherine R. Watkins: Characterization of a Plasmodium falciparum Macrophage-Migration Inhibitory Factor Homologue. In: The Journal of Infectious Diseases. Band 195, Nr. 6, 15. März 2007, ISSN 0022-1899, S. 905–912, doi:10.1086/511309 (oup.com [abgerufen am 3. März 2021]).
- ↑ Alvaro Baeza Garcia, Edwin Siu, Tiffany Sun, Valerie Exler, Luis Brito: Neutralization of the Plasmodium-encoded MIF ortholog confers protective immunity against malaria infection. In: Nature Communications. Band 9, Nr. 1, Dezember 2018, ISSN 2041-1723, S. 2714, doi:10.1038/s41467-018-05041-7, PMID 30006528, PMC 6045615 (freier Volltext) – (nature.com [abgerufen am 3. März 2021]).
- ↑ R. M. Fairhurst, T. E. Wellems: Mandell, Douglas, and Bennett’s Principles and Practice of Infectious Diseases. Hrsg.: G. L. Mandell, J. E. Bennett, R. Dolin. 7. Auflage. Band 2. Churchill Livingstone/Elsevier, Philadelphia 2010, ISBN 978-0-443-06839-3, Chapter 275. Plasmodium species (malaria), S. 3437–3462.
- ↑ B. Nadjm, R. H. Behrens: Malaria: an update for physicians. In: Infectious disease clinics of North America. Band 26, Nummer 2, Juni 2012, S. 243–259, doi:10.1016/j.idc.2012.03.010. PMID 22632637.
- ↑ a b c d e A. Bartoloni, L. Zammarchi: Clinical aspects of uncomplicated and severe malaria. In: Mediterranean Journal of Hematology and Infectious Diseases. Band 4, Nr. 1, 2012, doi:10.4084/MJHID.2012.026, PMID 22708041, PMC 3375727 (freier Volltext).
- ↑ N. A. Beare, T. E. Taylor, S. P. Harding, S. Lewallen, M. E. Molyneux: Malarial retinopathy: A newly established diagnostic sign in severe malaria. In: American Journal of Tropical Medicine and Hygiene. Band 75, Nr. 5, 2006, S. 790–97, doi:10.4269/ajtmh.2006.75.790, PMID 17123967, PMC 2367432 (freier Volltext).
- ↑ F. F. Ferri: Ferri’s Color Atlas and Text of Clinical Medicine. Elsevier Health Sciences, 2009, ISBN 978-1-4160-4919-7, Chapter 332. Protozoal infections, S. 1159 (archive.org).
- ↑ W. R. Taylor, J. Hanson, G. D. Turner, N. J. White, A. M. Dondorp: Respiratory manifestations of malaria. In: Chest. Band 142, Nr. 2, 2012, S. 492–505, doi:10.1378/chest.11-2655, PMID 22871759.
- ↑ E. Korenromp, B. Williams, S. de Vlas, E. Gouws, C. Gilks, P. Ghys, B. Nahlen: Malaria attributable to the HIV-1 epidemic, sub-Saharan Africa. In: Emerging Infectious Diseases. Band 11, Nr. 9, 2005, S. 1410–1419, doi:10.3201/eid1109.050337, PMID 16229771, PMC 3310631 (freier Volltext).
- ↑ N. A. Beare, S. Lewallen, T. E. Taylor, M. E. Molyneux: Redefining cerebral malaria by including malaria retinopathy. In: Future Microbiology. Band 6, Nr. 3, 2011, S. 349–355, doi:10.2217/fmb.11.3, PMID 21449844, PMC 3139111 (freier Volltext).
- ↑ Davidson’s Principles and Practice of Medicine/21st/351
- ↑ T. K. Hartman, S. J. Rogerson, P. R. Fischer: The impact of maternal malaria on newborns. In: Annals of Tropical Paediatrics. Band 30, Nr. 4, 2010, S. 271–282, doi:10.1179/146532810X12858955921032, PMID 21118620.
- ↑ M. J. Rijken, R. McGready, M. E. Boel, R. Poespoprodjo, N. Singh, D. Syafruddin, S. Rogerson, F. Nosten: Malaria in pregnancy in the Asia-Pacific region. In: Lancet Infectious Diseases. Band 12, Nr. 1, 2012, S. 75–88, doi:10.1016/S1473-3099(11)70315-2, PMID 22192132 (unhas.ac.id).
- ↑ Karl Wurm, A. M. Walter: Infektionskrankheiten. 1961, S. 165.
- ↑ Jörg Braun: Infektionskrankheiten. In: Jörg Braun, Roland Preuss (Hrsg.): Klinikleitfaden Intensivmedizin. 9. Auflage. Elsevier, München 2016, ISBN 978-3-437-23763-8, S. 437–519, hier: S. 470–472: Malaria (Wechselfieber).
- ↑ Marianne Abele-Horn: Antimikrobielle Therapie. ... Marburg 2009, S. 214.
- ↑ Vgl. auch Karl Wurm, A. M. Walter: Infektionskrankheiten. 1961, S. 165–167.
- ↑ Karl Wurm, A. M. Walter: Infektionskrankheiten. 1961, S. 172.
- ↑ Karl Wurm, A. M. Walter: Infektionskrankheiten. 1961, S. 172.
- ↑ Marianne Abele-Horn: Antimikrobielle Therapie. ... Marburg 2009, S. 214.
- ↑ Ausschuss "Leitlinienentwicklung" der DTG: Leitlinie: Diagnostik und Therapie der Malaria. (PDF) Deutsche Gesellschaft für Tropenmedizin und Internationale Gesundheit (DTG), Oktober 2015, archiviert vom (nicht mehr online verfügbar) am 17. April 2018; abgerufen am 6. Juni 2019. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Georg Sticker: Hippokrates: Der Volkskrankheiten erstes und drittes Buch (um das Jahr 434–430 v. Chr.). Aus dem Griechischen übersetzt, eingeleitet und erläutert von Georg Sticker. Johann Ambrosius Barth, Leipzig 1923 (= Klassiker der Medizin. Band 29); unveränderter Nachdruck: Zentralantiquariat der Deutschen Demokratischen Republik, Leipzig 1968, S. 109 f.
- ↑ Jürgen Martin: Die ‚Ulmer Wundarznei‘. Einleitung – Text – Glossar zu einem Denkmal deutscher Fachprosa des 15. Jahrhunderts. (= Würzburger medizinhistorische Forschungen. Band 52). Königshausen & Neumann, Würzburg 1991, ISBN 3-88479-801-4, S. 178. (zugleich Medizinische Dissertation Würzburg 1990; Tertiana febris).
- ↑ Jörg Braun: Infektionskrankheiten. In: Jörg Braun, Roland Preuss (Hrsg.): Klinikleitfaden Intensivmedizin. 9. Auflage. Elsevier, München 2016, ISBN 978-3-437-23763-8, S. 437–519, hier: S. 470.
- ↑ Karl Wurm, A. M. Walter: Infektionskrankheiten. 1961, S. 163–165.
- ↑ Jörg Braun: Infektionskrankheiten. In: Jörg Braun, Roland Preuss (Hrsg.): Klinikleitfaden Intensivmedizin. 9. Auflage. Elsevier, München 2016, ISBN 978-3-437-23763-8, S. 437–519, hier: S. 470.
- ↑ Georg Sticker: Hippokrates: Der Volkskrankheiten erstes und drittes Buch (um das Jahr 434–430 v. Chr.). 1923, S. 109 f. und 112 f.
- ↑ Marianne Abele-Horn: Antimikrobielle Therapie. … Marburg 2009, S. 214.
- ↑ Karl Wurm, A. M. Walter: Infektionskrankheiten. 1961, S. 165 f.
- ↑ Institut für Infektionskrankheiten/ Medizinische Fakultät der Universität Bern: Malaria. Ein Lernprogramm für Studierende der Medizin; Abschnitt: Transfusions-Malaria. e-learning.studmed.unibe.ch, Revision im Sommer 2005; abgerufen am 10. Februar 2016.
- ↑ Jane Cunningham, Sophie Jones, Michelle L. Gatton, John W. Barnwell, Qin Cheng, Peter L. Chiodini, Jeffrey Glenn, Sandra Incardona, Cara Kosack, Jennifer Luchavez, Didier Menard, Sina Nhem, Wellington Oyibo, Roxanne R. Rees-Channer, Iveth Gonzalez, David Bell: A review of the WHO malaria rapid diagnostic test product testing programme (2008–2018): performance, procurement and policy. In: Malaria Journal, 2019, 18, Article number 387. doi:10.1186/s12936-019-3028-z (open access)
- ↑ Marianne Abele-Horn: Antimikrobielle Therapie. … Marburg 2009, S. 215.
- ↑ Empfehlungen zur Prophylaxe und Therapie der Malaria der DTG 2013. Deutsche Gesellschaft für Tropenmedizin und Internationale Gesundheit e. V., 2013, archiviert vom (nicht mehr online verfügbar) am 23. September 2015; abgerufen am 3. Februar 2014. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Jörg Braun: Infektionskrankheiten. In: Jörg Braun, Roland Preuss (Hrsg.): Klinikleitfaden Intensivmedizin. 9. Auflage. Elsevier, München 2016, ISBN 978-3-437-23763-8, S. 437–519, hier: S. 470.
- ↑ Wolfgang Geissel: WHO startet Pilotprojekt zur Malaria-Impfung. Ärztezeitung, 30. April 2019, abgerufen am 1. Oktober 2019.
- ↑ tagesschau.de: Kampf gegen Infektionskrankheit: WHO empfiehlt Malaria-Impfstoff für Kinder. In: tagesschau.de. Abgerufen am 6. Oktober 2021.
- ↑ Mehreen S. Datoo et al.: Efficacy and immunogenicity of R21/Matrix-M vaccine against clinical malaria after 2 years’ follow-up in children in Burkina Faso: a phase 1/2b randomised controlled trial. In: The Lancet Infectious Diseases. Band 0, Nr. 0, 7. September 2022, doi:10.1016/S1473-3099(22)00442-X, PMID 36087586 (englisch).
- ↑ Rémy Vatan, Thierry Pistone, Pascal Millet, Gabriel Etienne, Patrick Mercié, Maïté Longy-Boursier, Denis Malvy: Analyse rétrospective de 107 cas de paludisme d’importation chez l’adulte. In: La Presse Médicale. Band 35, Nr. 4-C1. Elsevier Masson, April 2006, ISSN 0755-4982, S. 571–577, PMID 16614596.
- ↑ Marianne Abele-Horn: Antimikrobielle Therapie. ... Marburg 2009, S. 214.
- ↑ Empfehlungen zur Malariavorbeugung. (PDF) Deutsche Gesellschaft für Tropenmedizin und Internationale Gesundheit e. V., Mai 2018, archiviert vom (nicht mehr online verfügbar) am 17. November 2018; abgerufen am 17. November 2018. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Rote-Hand-Brief zu Lariam. ( vom 22. Oktober 2013 im Internet Archive) Roche Deutschland; veröffentlicht auf der Internetseite des Bundesinstituts für Arzneimittel und Medizinprodukte (BfArM), September 2013.
- ↑ William R. Burns: East meets West: how China almost cured malaria. In: Endeavour. Band 32, Nr. 3, 1. September 2008, S. 101–106, doi:10.1016/j.endeavour.2008.07.001 (englisch).
- ↑ Protein folding and malaria meds take Laskers. ( des vom 3. Dezember 2011 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. Nature News Blog
- ↑ Lasker Clinical Medical Research Award – Tu Youyou. Lasker Foundation
- ↑ The Nobel Prize in Physiology or Medicine 2015. nobelprize.org
- ↑ WHO Model List. ( des vom 12. Februar 2007 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF; 422 kB) 14th Edition. Essential Medicines, 2005.
- ↑ Leitlinie Diagnostik und Therapie der Malaria. ( vom 13. Januar 2014 im Internet Archive; PDF) Deutsche Gesellschaft für Tropenmedizin und Internationale Gesundheit e. V., November 2013. AWMF-Leitlinien-Register 042/001.
- ↑ Shannon Takala-Harrison, Miriam K. Laufer: Antimalarial drug resistance in Africa: key lessons for the future. In: Annals of the New York Academy of Sciences. Band 1342, April 2015, S. 62–67, doi:10.1111/nyas.12766, PMID 25891142, PMC 4527866 (freier Volltext) – (englisch).
- ↑ World Health Organization: Guidelines for the treatment of malaria. 3rd ed. Genf 2015, ISBN 978-92-4154912-7 (who.int [PDF]).
- ↑ Marcus V G Lacerda, Alejandro Llanos-Cuentas, Srivicha Krudsood, Chanthap Lon, David L. Saunders: Single-Dose Tafenoquine to Prevent Relapse of Plasmodium vivax Malaria. In: New England Journal of Medicine. Band 380, Nr. 3, 17. Januar 2019, ISSN 0028-4793, S. 215–228, doi:10.1056/NEJMoa1710775 (nejm.org [abgerufen am 28. Februar 2019]).
- ↑ Justin A Green, Khadeeja Mohamed, Navin Goyal, Samia Bouhired, Azra Hussaini: Pharmacokinetic Interactions between Tafenoquine and Dihydroartemisinin-Piperaquine or Artemether-Lumefantrine in Healthy Adult Subjects. In: Antimicrobial Agents and Chemotherapy. Band 60, Nr. 12, 2016, ISSN 1098-6596, S. 7321–7332, doi:10.1128/AAC.01588-16, PMID 27697758, PMC 5119013 (freier Volltext).
- ↑ Marianne Abele-Horn: Antimikrobielle Therapie. ... Marburg 2009, S. 214.
- ↑ Leitlinie: Diagnostik und Therapie der Malaria. (PDF) In: AWMF. Deutsche Gesellschaft für Tropenmedizin, Reisemedizin und Globale Gesundheit e. V., Februar 2021, abgerufen am 7. Oktober 2022.
- ↑ E. Tognotti: Program to eradicate malaria in Sardinia, 1946–1950. In: Emerging infectious diseases. Band 15, Nummer 9, September 2009, S. 1460–1466, ISSN 1080-6059. doi:10.3201/eid1509.081317. PMID 19788815. PMC 2819864 (freier Volltext).
- ↑ B. Eskenazi, J. Chevrier u. a.: The Pine River statement: human health consequences of DDT use. In: Environmental health perspectives. Band 117, Nummer 9, September 2009, S. 1359–1367, ISSN 1552-9924. doi:10.1289/ehp.11748. PMID 19750098. PMC 2737010 (freier Volltext). (Review).
- ↑ U.S. Department of Health and Human Services, Agency for Toxic Substances and Disease Registry: Toxicological profile for DDT, DDE and DDD. (PDF; 5,6 MB), 2002.
- ↑ IARC Monographs evaluate DDT, lindane, and 2,4-D (PDF) 23. Juni 2015.
- ↑ RKI-Ratgeber - Malaria. Meldepflicht gemäß IfSG. Robert Koch-Institut, 7. März 2024, abgerufen am 20. Oktober 2024.
- ↑ § 1 Abs. 1 Nr. 14 Sächsische Infektionsschutz-Meldeverordnung. Vollzitat: Sächsische Infektionsschutz-Meldeverordnung vom 19. Juli 2024 (SächsGVBl. S. 745). In: revosax.sachsen.de. Abgerufen am 22. Oktober 2024 (Fassung gültig ab: 17. August 2024).
- ↑ Wolfram Gottfried Metzger et al.: Entwicklung von Impfstoffen gegen Malaria – aktueller Stand. In: Bundesgesundheitsblatt - Gesundheitsforschung - Gesundheitsschutz. Band 63, Nr. 1, Januar 2020, S. 45–55, doi:10.1007/s00103-019-03070-1, PMID 31828371, PMC 7223738 (freier Volltext).
- ↑ Lode Schuerman, Christian Ockenhouse: Malaria Vaccines. In: Walter A. Orenstein et al. (Hrsg.): Plotkin’s Vaccines. 8. Auflage. Elsevier, Philadelphia 2023, ISBN 978-0-323-79058-1, S. 627, doi:10.1016/B978-0-323-79058-1.00037-2 (englisch).
- ↑ wissenschaft.de: Eingeimpfter Fortpflanzungsstopp ( vom 30. März 2008 im Internet Archive) vom 26. März 2008.
- ↑ Y. Liu, R. Tewari u. a.: The conserved plant sterility gene HAP2 functions after attachment of fusogenic membranes in Chlamydomonas and Plasmodium gametes. In: Genes & development. Band 22, Nummer 8, April 2008, S. 1051–1068, ISSN 0890-9369. doi:10.1101/gad.1656508. PMID 18367645. PMC 2335326 (freier Volltext).
- ↑ Neue Perspektive für den Kampf gegen die Malaria. Universitätsklinikum Heidelberg, 30. Oktober 2002.
- ↑ R. H. Schirmer, B. Coulibaly u. a.: Methylene blue as an antimalarial agent. In: Redox report: communications in free radical research. Band 8, Nummer 5, 2003, S. 272–275, ISSN 1351-0002. doi:10.1179/135100003225002899. PMID 14962363. (Review).
- ↑ Malaria Atlas Project
- ↑ S. Wang, A. K. Ghosh u. a.: Fighting malaria with engineered symbiotic bacteria from vector mosquitoes. In: Proceedings of the National Academy of Sciences. Band 109, Nummer 31, Juli 2012, S. 12734–12739. doi:10.1073/pnas.1204158109. PMID 22802646.
- ↑ Hoffnung auf Impfstoff: Neu entdeckter Antikörper schützt vor Malaria. In: Spiegel Online - Wissenschaft. 23. Mai 2014, abgerufen am 24. Juni 2014.
- ↑ D. K. Raj, C. P. Nixon u. a.: Antibodies to PfSEA-1 block parasite egress from RBCs and protect against malaria infection. In: Science. Band 344, Nummer 6186, Mai 2014, S. 871–877, ISSN 1095-9203. doi:10.1126/science.1254417. PMID 24855263. PMC 4184151 (freier Volltext).
- ↑ Malaria: Vakzine aus Tetrahymena entwickelt. In: aerztezeitung.de. 10. März 2014, abgerufen am 10. Juni 2014.
- ↑ Impfstoffentwicklung: Neue Waffe gegen Malaria. In: Focus.de. 1. März 2014, abgerufen am 10. Juni 2014.
- ↑ Esther K. Schmitt et al.: Efficacy of Cipargamin (KAE609) in a Randomized, Phase II Dose-Escalation Study in Adults in Sub-Saharan Africa With Uncomplicated Plasmodium falciparum Malaria. In: Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America. Band 74, Nr. 10, 30. Mai 2022, S. 1831–1839, doi:10.1093/cid/ciab716, PMID 34410358, PMC 9155642 (freier Volltext) – (englisch).
- ↑ Ailie Robinson u. a.: Plasmodium-associated changes in human odor attract mosquitoes. In: PNAS. Online-Vorabveröffentlichung vom 16. April 2018, doi:10.1073/pnas.1721610115
Malaria infection creates a ‘human perfume’ that makes us more attractive to mosquitoes. sciencemag.org, 26. April 2018, doi:10.1126/science.aat8993 - ↑ Consuelo M. De Moraes u. a.: Malaria-induced changes in host odors enhance mosquito attraction. In: PNAS. Band 111, Nr. 30, 2015, S. 11079–11084, doi:10.1073/pnas.1405617111
- ↑ Renaud Lacroix u. a.: Malaria Infection Increases Attractiveness of Humans to Mosquitoes. In: PLoS Biology. Online-Publikation, 9. August 2005, doi:10.1371/journal.pbio.0030298
- ↑ Awash Teklehaimanot, Paola Mejia: Malaria and Poverty. In: Annals of the New York Academy of Sciences, 2008, 1136, S. 32–37. doi:10.1196/annals.1425.037
- ↑ Eve Worrall, Suprotik Basu, Kara Hanson: Is malaria a disease of poverty? A review of the literature. In: Tropical Medicine and International Health, 2005, 10 (10), S. 1047–1059. doi:10.1111/j.1365-3156.2005.01476.x
- ↑ David R. Gwatkin, Michel Guillot: The Burden of Disease among the Global Poor. Current Situation, Future Trends, and Implications for Strategy. The World Bank. Washington DC 2000. Annex B, Tab. B6
- ↑ PIA Malaney, Andrew Spielman, Jeffrey Sachs: The Malaria Gap. In: American Journal of Tropical Medicine and Hygiene, 2004, 71 (Supplement 2), S. 141–146.
- ↑ Francesco Ricci: Social Implications of Malaria and Their Relationships with Poverty. In: Mediterranean Jornal of Hematology and Infectious Diseases, 2012, 4 (1), S. e2012048. PMID 22973492
- ↑ Paul Prociv: Malaria Vaccine: Salvation for the World? (PDF) In: The Skeptic. 2005, S. 58, archiviert vom (nicht mehr online verfügbar) am 14. Februar 2014; abgerufen am 3. Februar 2014.
- ↑ Kampf den armutsbedingten Krankheiten: Kommissionsmitglied Philippe Busquin besucht Afrika und stellt das Programm für klinische Versuche vor. EU-Kommission, 31. Juli 2003, abgerufen am 3. Februar 2014 (Pressemitteilung).
- ↑ EU Malaria Fund Berlin. Investitionsbank Berlin, abgerufen am 31. August 2020.
- ↑ Bill Gates will mit $ 258 Mio Malaria bekämpfen. 31. Oktober 2005, archiviert vom (nicht mehr online verfügbar) am 12. Januar 2006; abgerufen am 3. Februar 2014.
- ↑ J. Sachs, P. Malaney: The economic and social burden of malaria. In: Nature. Band 415, Nummer 6872, Februar 2002, S. 680–685, ISSN 0028-0836. doi:10.1038/415680a. PMID 11832956. (Review).
- ↑ B. M. Greenwood, K. Bojang u. a.: Malaria. In: The Lancet, Band 365, Nummer 9469, 2005 Apr 23-29, S. 1487–1498, ISSN 1474-547X. doi:10.1016/S0140-6736(05)66420-3. PMID 15850634. (Review).
- ↑ Andreas G. Nerlich, Bettina Schraut, Sabine Dittrich, Thomas Jelinek, Albert R. Zink: Plasmodium falciparum in Ancient Egypt. In: Emerging Infectious Diseases. Band 14, 2008, Nr. 8, S. 1317–1319. doi:10.3201/eid1408.080235.
- ↑ Malaria bei den Alten Ägyptern. In: Epoc. Das Magazin für Archäologie und Geschichte. Band 1, Nummer 10, Spektrum, Heidelberg 2009, ISSN 1865-5718, nach: Discovery chanal 8.2008.
- ↑ Georg Sticker: Hippokrates: Der Volkskrankheiten erstes und drittes Buch (um das Jahr 434–430 v. Chr.). Aus dem Griechischen übersetzt, eingeleitet und erläutert von Georg Sticker. Johann Ambrosius Barth, Leipzig 1923 (= Klassiker der Medizin. Band 29); unveränderter Nachdruck: Zentralantiquariat der Deutschen Demokratischen Republik, Leipzig 1968, S. 108 f.
- ↑ Gundolf Keil: Fieberlehre. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin 2005, ISBN 3-11-015714-4, S. 398–400, hier: S. 398 (Hippokratiker).
- ↑ Gundolf Keil: Fieberlehre. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin 2005, ISBN 3-11-015714-4, S. 399 f. (Galen).
- ↑ Georg Sticker: Hippokrates: Der Volkskrankheiten erstes und drittes Buch (um das Jahr 434–430 v. Chr.). Aus dem Griechischen übersetzt, eingeleitet und erläutert. Johann Ambrosius Barth, Leipzig 1923 (= Klassiker der Medizin. Band 29); unveränderter Nachdruck: Zentralantiquariat der Deutschen Demokratischen Republik, Leipzig 1968, S. 115.
- ↑ Jutta Kollesch, Diethard Nickel: Antike Heilkunst. Ausgewählte Texte aus den medizinischen Schriften der Griechen und Römer. Philipp Reclam junior, Leipzig 1979 (= Reclams Universal-Bibliothek. Band 771); 6. Auflage ebenda 1989, ISBN 3-379-00411-1, S. 196, Anmerkung 1 (zu Hippokrates, Über die heilige Krankheit, Kapitel 1. 2. 7).
- ↑ Johann Hermann Baas: Die geschichtliche Entwicklung des ärztlichen Standes und der medicinischen Wissenschaften. Leipzig 1896, S. 99.
- ↑ Renate Wittern: Die Wechselfieber bei Galen. In: Hist. Phil. Life Sci. Band 11, Nr. 1, 1989, S. 3–22, JSTOR:23330279.
- ↑ Georg Sticker: Hippokrates: Der Volkskrankheiten erstes und drittes Buch (um das Jahr 434–430 v. Chr.) 1923, S. 118–121 (zu Fünfttage, Siebttagfieber, Neunttagfieber usw.)
- ↑ Robert Sallares: Evolution and prehistory of malaria. Chapter 3 in: Malaria and Rome: A History of Malaria in Ancient Italy. Oxford University Press, 2002. ISBN 978-0-19-171463-4.
- ↑ Robert Sallares, Abigail Bouwman, Cecilia Anderung: The Spread of Malaria to Southern Europe in Antiquity: New Approaches to Old Problems. In: Medical History, 2004, 48 (3), S. 311–328. doi:10.1017/S0025727300007651
- ↑ Robert Sallares: Geographical contrasts and demographic variation. Chapter 11 in: Malaria and Rome: A History of Malaria in Ancient Italy. Oxford University Press, 2002. ISBN 978-0-19-171463-4.
- ↑ Barbara I. Tshisuaka: Ingrassias, Giovanni Filippo. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 673.
- ↑ a b Stefanie Kaupa: Malaria in den Marschen Schleswig-Holsteins. In: Dominik Collet, Manfred Jakubowski-Tiessen (Hrsg.): Schauplätze der Umweltgeschichte in Schleswig-Holstein (= Universitätsdrucke). Universitätsverlag, Göttingen 2013, ISBN 978-3-86395-041-5, S. 65–73, doi:10.17875/gup2013-477.
- ↑ Gerhard Aumüller: Männliche Krankheitserfahrung im 16. Jahrhundert. Landgraf Philipp der Großmütige von Hessen (1506–1567) und seine Ärzte. In: Hessisches Jahrbuch für Landesgeschichte. Band 56, 2006, S. 19–48, besonders S. 30.
- ↑ Manfred Vasold: Die Sterblichkeit in Nürnberg im 19. Jahrhundert. Lebensumstände, Krankheit und Tod (um 1800 bis 1913). In: Würzburger medizinhistorische Mitteilungen. Band 25, 2006, S. 241–338, hier: S. 279 f.
- ↑ David George Haskell: The forest unseen: a year’s watch in nature. Viking, New York 2012, ISBN 978-0-670-02337-0, S. 111.
- ↑ Georg Sticker: Hippokrates: Der Volkskrankheiten erstes und drittes Buch (um das Jahr 434–430 v. Chr.). Aus dem Griechischen übersetzt, eingeleitet und erläutert von Georg Sticker. Johann Ambrosius Barth, Leipzig 1923 (= Klassiker der Medizin. Band 29); unveränderter Nachdruck: Zentralantiquariat der Deutschen Demokratischen Republik, Leipzig 1968, S. 110–112.
- ↑ Vgl. Luigi Belloni: Beiträge der Universität Pavia zur mikroskopischen Diagnose der Ankylostomiasis, Malaria und Tollwut durch Battista Grassi, Camillo Golgi und Adelchi Negri. In: Christa Habrich, Frank Marguth, Jörn Henning Wolf (Hrsg.) unter Mitarbeit von Renate Wittern: Medizinische Diagnostik in Geschichte und Gegenwart. Festschrift für Heinz Goerke zum sechzigsten Geburtstag. München 1978 (= Neue Münchner Beiträge zur Geschichte der Medizin und Naturwissenschaften: Medizinhistorische Reihe. Band 7/8), ISBN 3-87239-046-5, S. 309–326.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer-Verlag, Berlin/ Göttingen/ Heidelberg 1960, S. 48.
- ↑ Vgl. auch Paul de Kruif: Ross gegen Grassi. Der Kampf gegen die Malaria. In: Paul de Kruif: Mikrobenjäger. (Originalausgabe: Microbe Hunters. Harcourt, Brace & Co., New York 1926) Orell Füssli Verlag, Zürich / Leipzig 1927; 8. Auflage ebenda 1940, S. 268–300.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer-Verlag, Berlin/ Göttingen/ Heidelberg 1960, S. 49.
- ↑ Ernst Klee: Deutsche Medizin im Dritten Reich. Karrieren vor und nach 1945. S. Fischer, Frankfurt am Main 2001, ISBN 3-10-039310-4, S. 179–181.
- ↑ Markus Brauer: Medizin-Nobelpreis 2015 für drei Parasitenforscher. Kampf gegen Geißeln der Menschheit. stuttgarter-nachrichten.de 5. Oktober 2015; abgerufen am 7. Oktober 2015.
- ↑ G. François, T. Steenackers, L. A. Assi u. a.: Vismione H and structurally related anthranoid compounds of natural and synthetic origin as promising drugs against the human malaria parasite Plasmodium falciparum: structure-activity relationships. In: Parasitology research, 1999, Band 85, Nr. 7, S. 582–588; doi:10.1007/s004360050598.